I. Introducción
El presente trabajo es resultado de un trabajo de investigación[3], realizado en el período 2019-2021, que se propuso indagar en torno a las formas de atención de la salud familiar y comunitaria, en particular las estrategias de implementación de Atención Primaria de la Salud (APS) y la percepción que las comunidades tienen sobre las mismas en la región andina de las provincias de Salta y Catamarca.
En ese sentido, nos preguntamos cuáles son las dinámicas concretas por medio de las cuales se implementan las políticas de APS en las comunidades escogidas; qué nivel de eficiencia tienen (tanto en la perspectiva de las comunidades como de los agentes sanitarios y los decisores de las políticas sanitarias); qué cuestiones se observan como deficitarias, y de qué manera podría desplegarse una mejor cobertura; qué lugar tiene la dimensión intercultural en la APS (tanto desde la mirada de las comunidades como desde el sistema sanitario provincial) y cómo se pone en práctica en los territorios (Wahren y García Guerreiro, 2019).
Asimismo, se identifican saberes y prácticas de la medicina tradicional o ancestral presentes en las comunidades y la existencia de tensiones que tienen con la biomedicina en el marco de la interculturalidad. Cabe mencionar que recién a fines del siglo XX comenzó a tener presencia el sistema de salud oficial en los territorios bajo estudio, principalmente a partir de la presencia territorial de agentes sanitarios y/o enfermeros de APS (García Guerreiro, 2021), en tanto política sanitaria priorizada para atender la situación de salud de poblaciones rurales y comunidades indígenas a nivel nacional (Lorenzetti, 2017).
De esta manera, nos proponemos abonar a los debates académicos en torno a los procesos de diálogo, tensión y negociación entre las prácticas de salud comunitarias ancestrales y las políticas de APS del sistema sanitario estatal en comunidades indígenas desde una perspectiva territorial, tomando como caso de estudio diversas comunidades del pueblo diaguita en las provincias de Salta y Catamarca en la región noroeste de la Argentina.
II. Revisión de literatura
En la Argentina, las políticas de Atención Primaria de la Salud comenzaron a implementarse a partir de los últimos años de la década de los setenta, con el objetivo de promover de forma integral y a la vez descentralizada la atención de la salud desde los hospitales y centros de salud hacia los diferentes territorios urbanos y rurales. La introducción de estas políticas y perspectivas participativas de la APS generó importantes transformaciones en la presencia concreta del sistema de salud pública en diversas comunidades rurales, a través de “visitas domiciliarias” de agentes sanitarios, enfermeros y/o médicos, la creación de postas sanitarias o Centros de Atención Primaria de la Salud (CAPS) en diversos parajes y la formación de equipos de promotores de salud y/o enfermeros en los territorios rurales (Hirsch y Lorenzetti, 2016).
Con la Ley Nº 23.302 sobre Política indígena y apoyo a las comunidades indígenas
Se dio origen a la
creación de programas específicos de Salud Indígena como el ANAHI y el Subprograma Equipos Comunitarios para Pueblos Originarios,
los cuales constituyeron las primeras propuestas de “salud intercultural” en
Argentina y entre las cuales uno de los ejes principales ha sido la
incorporación de comuneros/as como agentes sanitarios para la Atención Primaria
de la Salud. (García Guerreiro, 2021, p.6)
Algunas autoras indican que ha sido a partir de la incorporación de enfoques sustentados en la puesta en valor de la diversidad cultural (Lorenzetti, 2017) o en la demanda global de fomento al “desarrollo con identidad” (Aizenberg, 2011) que los gobiernos comenzaron en la década de 1990 a prestar mayor atención a la salud de las poblaciones indígenas y a la implementación de políticas de salud específicas. Una de las primeras acciones en ese sentido fue la incorporación de “facilitadores culturales”, es decir, indígenas elegidos por sus comunidades para capacitarse y cumplir la función de nexo con el sistema público de salud (Lorenzetti, 2010).
Magnífico et al. (2012) señalan que la conformación del Área de Salud Indígena dentro del Ministerio de Salud de la Nación representó el reconocimiento de la responsabilidad estatal sobre las actuales condiciones de los pueblos indígenas, pero también la dificultad del sistema de salud público para relacionarse de manera adecuada con las comunidades y garantizar así su derecho a la salud, de forma equitativa a la del resto de la población argentina (García Guerreiro, 2021) tomando en cuenta las particularidades y diversidades de los diferentes pueblos indígenas de la Argentina.
En términos de producción académica, será recién entrado el siglo XXI que el interés por esta problemática se hará más visible a partir de trabajos que pondrán el ojo en las condiciones de salud de la población indígena y su relación con el sistema público de salud a partir del análisis de experiencias concretas de “interculturalidad” (Sy y Remorini, 2009;Drovetta, 2009; Lorenzetti, 2010, 2017) y/o “pluralismo médico” (López, 2001; Idoyaga Molina, 2002).
La atención de la salud indígena y la interculturalidad aplicada a la salud no ha sido un tema priorizado por las prácticas sanitarias de nuestro país, sino que, por el contrario, ha estado reducido a la implementación de programas específicos y al accionar de profesionales comprometidos con la realidad indígena (Hirsch y Lorenzetti, 2016). Sin embargo, notamos que en lo que va del siglo XXI se ha abierto un espacio fértil de reflexión y problematización sobre la “interculturalidad” y el modo en que se lleva a cabo la atención de la salud de poblaciones indígenas, atendiendo a los diferentes encuentros/ desencuentros que se establecen entre los pueblos indígenas y el sistema de salud oficial.
Consideramos que para analizar las dinámicas de la APS y la interculturalidad resulta insoslayable tomar en cuenta la dimensión territorial, y en ese marco la tensión existente entre la territorialidad de la medicina tradicional indígena y la territorialidad del sistema de salud público estatal. Comprendemos al territorio como un espacio geográfico atravesado por relaciones sociales, políticas, culturales y económicas que es resignificado constantemente por los actores que lo habitan y hacen uso de él, configurando un escenario territorial en conflicto por la apropiación y reterritorialización del espacio y los bienes naturales, propiciando la formación de identidades (territorialidades) (Porto Gonçalves, 2001).
En este sentido, los territorios se conforman como espacios geográficos, pero al mismo tiempo se constituyen como espacios sociales y simbólicos, atravesados por tensiones y conflictos (Wahren, 2021). Así, las prácticas y estrategias que despliegan los pueblos indígenas en torno a la salud son parte de sus procesos de reapropiación de los territorios y, por esto mismo, implican un clivaje nodal para los “procesos de defensa y reconocimiento étnico territorial” que las comunidades diaguitas atraviesan actualmente (García Guerreiro, 2021).
Esto habilita relacionar las nociones de territorio y salud dado que, como señala Molina Jaramillo (2018), podemos encontrar una multiplicidad de territorios en los cuales se sitúan diversas formas de percibir y reproducir la salud que, de un modo u otro, aparecen como formas contrahegemónicas de hacer salud en los territorios disputados (García Guerreiro, 2021).
En referencia al vínculo entre territorio y salud, algunos autores señalan la importancia de que la salud pública, en tanto campo de conocimiento y acción interdisciplinar, involucre la participación de actores concretos -no sólo los estatales- e integre saberes diversos, partiendo de una comprensión situada que entienda la salud como proceso y producto de la interacción entre personas y de estas con sus territorios de vida (Molina Jaramillo, 2018).
Así, las políticas de salud son recreadas por los actores que habitan y practican los territorios comunitarios. Tanto los agentes de salud oficial como los integrantes de las comunidades indígenas resignifican esas prácticas y derechos sociales de acuerdo con sus propias trayectorias políticas y sociales, los constreñimientos económicos y sus propias cosmovisiones acerca de la salud (y la enfermedad). En este sentido, retomamos el planteo de Molina Jaramillo (2018) quien afirma que “el derecho a la salud sólo se realiza a través de las acciones de personas y comunidades concretas que potencian las condiciones territoriales para hacer frente al malestar y construir formas de vivir bien juntos” (p.8).
III. Materiales y métodos
Con relación al abordaje
metodológico, la investigación ha tenido un diseño predominantemente
cualitativo, prestando especial atención a las dimensiones simbólicas de la
acción social y la perspectiva de los participantes. Esto último, comúnmente
denominado “perspectiva del actor” (o perspectiva émica),
implica considerar que se parte de la propia definición que generan los actores
sociales de los hechos relevantes para el estudio (Long, 2007; Guber, 1991).
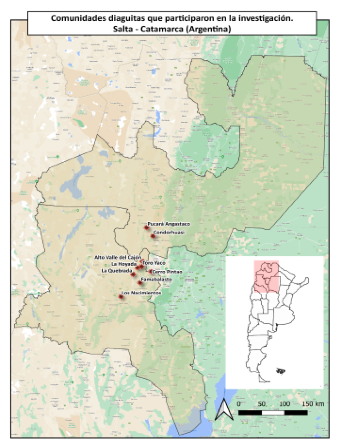
La unidad de análisis ha sido la atención primaria de la salud en comunidades diaguitas de las provincias de Salta y Catamarca que habitan en el Valle Calchaquí y el Valle de Yokavil (ver Mapa 1). En particular, se trabajó con dos comunidades de la provincia de Salta: la Comunidad Diaguita Calchaquí Pucará Angastaco (compuesta por 40 familias) y la Comunidad Diaguita Calchaquí Condorhuasi (compuesta por 35 familias) que corresponden a la zona sanitaria del Oeste de la provincia; y cuatro de la provincia de Catamarca: la Comunidad Indígena La Hoyada (compuesta por 40 familias), la Comunidad Indígena Famabalasto (compuesta por 30 familias) y Alto Valle El Cajón (compuesta por 79 familias) en la zona sanitaria de Santa María y la Comunidad diaguita Los Nacimientos-Río Las Cuevas (compuesta por 28 familias) en la zona sanitaria de Belén, lo cual nos da un universo de 252 familias del pueblo diaguita.
La selección de las comunidades bajo estudio, así como de los/as entrevistados/as, tuvo su fundamento en criterios de factibilidad de acceso al campo y de relevancia para la investigación. La mayoría de las comunidades se encuentran en zona andina con cerros de difícil acceso, donde no existen rutas, y para llegar es preciso recorrer largas distancias por huellas o caminos sinuosos de altura.
Un elemento importante para el desarrollo de la investigación ha sido la existencia de relaciones construidas previamente con las comunidades diaguitas, a partir de trabajos de investigación y asesoramientos técnicos, que a través de sus referentes comunitarios nos brindaron el permiso explícito para el desarrollo de los relevamientos, las entrevistas en profundidad y las observaciones de campo. Las consideraciones éticas en el proceso de investigación han sido tenidas en cuenta desde el diseño mismo del proyecto, contando con el consentimiento informado por parte de los sujetos involucrados y con el aval del Comité de Ética del Instituto de Investigaciones Gino Germani (UBA).
De esta manera, se llevaron a cabo 18 entrevistas en profundidad a diferentes integrantes de las comunidades diaguitas bajo estudio: autoridades comunitarias (caciques), secretarias de la comunidad, delegados/as de base y comuneras/os. También se realizaron 10 entrevistas a referentes de programas nacionales y provinciales de salud para pueblos originarios, así como a profesionales y personal de la salud que trabajan en dichos territorios y con dicha población.
Mapa 1. Ubicación de las comunidades diaguitas bajo estudio (provincia de Salta y Catamarca)
Fuente: elaboración propia.
IV. Resultados y discusión
Las políticas de Atención Primaria de la Salud (APS) son una de las pocas presencias estatales activas que encontramos en los territorios diaguitas comunitarios, y en la ruralidad en general, sobre todo en las zonas más alejadas, ubicadas en los cerros que circundan la zona de los Valles Calchaquíes. Según lo informado por diferentes actores en el territorio, las políticas de APS comenzaron a hacerse presentes hace tres o cuatro décadas atrás, acompañando el trazado y la mejora de rutas y caminos.
Esta presencia se territorializa mediante la acción de agentes sanitarios y/o enfermeros del área de APS de los hospitales que realizan periódicamente visitas domiciliarias o abren la posta sanitaria para llevar a cabo el control de la salud de la población, principalmente de niños/as y embarazadas. Los agentes sanitarios y enfermeros canalizan recursos e información de algunos programas nacionales, se encargan del cumplimiento de los planes de vacunación de la población que tienen asignada, realizan acciones de prevención para la salud, atención y control de las embarazadas, desparasitación de animales, entre otras acciones sanitarias (García Guerreiro, 2021). Para ello realizan visitas domiciliarias a las familias que forman parte de la comunidad, casa por casa, recorriendo grandes distancias, atravesando ríos, subiendo y bajando cerros y, en algunos casos, un mismo agente sanitario puede tener a su cargo una zona sanitaria que incluye varios parajes y comunidades.
APS viene a ser el pilar del hospital, porque como que nosotros vamos a la casa y tenemos la información de todo, somos los que llegamos, más que el médico, que el enfermero, o sea, a nosotros nos preguntan dónde vive tal familia, nosotros sabemos dónde vive, cuántos son, y qué es lo que tiene y qué es lo que no tiene. (Jefa de APS Hospital de San Carlos, comunicación personal, 2020)
Las comunidades diaguitas bajo estudio se encuentran ubicadas en los departamentos de Santa María (22.548 habitantes) y Belén (27.843 habitantes) en el caso de la provincia de Catamarca; y en el departamento de San Carlos (6.927 habitantes) en Salta. Los hospitales que se encuentran en las zonas abordadas pueden ser caracterizados como de baja complejidad, cuyo pilar se encuentra en la APS y el seguimiento sanitario de la población para enfermedades y padecimientos poco graves.
Frente a casos de enfermedades que requieren estudios de mayor complejidad o consultas con especialistas se procede a derivar a los pacientes a otras unidades, en el caso de Salta, los Hospitales de San Carlos y de Angastaco (Nivel 2) derivan hacia el Hosp. Ntra. Sra. del Rosario (Cafayate) (Nivel 3) como primera instancia y luego directamente hacia algún establecimiento hospitalario de la ciudad capital de Salta o de alguna otra jurisdicción del país. En el caso de Catamarca, tanto el Hospital de Santa María como el de Belén, centros de salud de referencia para las comunidades bajo estudio, tienen un carácter regional y, por lo tanto, atienden padecimientos relativamente complejos, pero frente a casos complicados también derivan hacia el hospital de la capital provincial u otras jurisdicciones de la zona con centros de salud de mayor complejidad.
Cabe destacar que en el año 2005 se creó en el Ministerio de Salud de la Nación lo que luego sería una política pública específica de salud para pueblos indígenas, al principio en el marco de lo que fue el Programa Médicos Comunitarios y a partir de 2016 en el Programa de Salud para Pueblos Originarios. En ese marco, uno de los ejes de trabajo ha sido la incorporación de personal perteneciente a los pueblos indígenas dentro de los equipos de APS de los hospitales, en un intento por sortear la incomprensión cultural y lograr hacer efectiva la atención en comunidades indígenas donde las tensiones culturales lo dificultan.
[...] después de mucho
trabajar y en la experiencia que tenemos lo que nos dimos cuenta es que es más
fácil agarrar un agente, una persona de la comunidad y ponerle todos los
conocimientos del sistema formal, que agarrar a alguien del sistema nuestro y
meterle todos los conocimientos de las comunidades, porque nosotros el enfoque que
plantea el programa es un enfoque intercultural de la salud, donde planteamos
un diálogo de entre iguales, digamos, no es fácil, nosotros lo planteamos pero
para el sistema de salud es todo un desafío, el tema de la complementariedad
entre las medicinas. (Directora del Programa de Salud
para Pueblos Originarios, comunicación personal, 2019)
A modo de ejemplo, la directora del Programa de Salud para Pueblos Originarios, que trabaja en el área desde el año 2005, comentaba la experiencia que tuvieron en una comunidad diaguita de Catamarca, donde se habían detectado casos de hidatidosis, pero la población se resistía a realizarse análisis de sangre y estudios que permitieran diagnosticar y atender la afección. En ese caso, según nos señala, pudo observar la importancia de contar con un agente sanitario indígena para ganar la confianza de la comunidad:
[...] y la gente no había
caso, no había caso, hasta que fuimos con el agente sanitario y entonces el
agente sanitario explicó lo mismo de otra manera y cuando me acuerdo que
terminamos de redondear la idea, la persona lo único que hizo fue mirar al
agente sanitario y cuando el agente sanitario le dijo que sí con la cabeza,
como que fue el paso para confiar en nosotros. (Directora
del Programa de Salud para Pueblos Originarios, comunicación personal, 2019)
Si bien el Programa de Salud para Pueblos Originarios (PSPO) es federal, no tiene presencia en todas las provincias, ni tampoco en todas las comunidades indígenas. En abril de 2021 eran 723 los agentes sanitarios becados por el PSPO. La designación de los agentes sanitarios indígenas que son becados por el programa se realiza mediante la articulación con los gobiernos provinciales, fomentándose desde el gobierno nacional la creación de áreas de salud para pueblos originarios en las diferentes jurisdicciones.
[...] la provincia decide
qué zonas sanitarias quiere cubrir, una vez que se decide eso se contacta a la
comunidad de la zona y se les propone que propongan una persona que sea un
idóneo en salud, que sea un referente de salud en la comunidad, para cumplir
ese rol [...] en el ministerio fue un gran paso aceptar que una comunidad
indígena decidiera qué persona iba a ser agente sanitario, por todas las
cuestiones, digo, el sistema de salud es muy vertical y esto entra como a
romper un poco con eso. (Directora del Programa de
Salud para Pueblos Originarios, comunicación personal, 2019)
El accionar de cada agente sanitario depende en gran medida de las características del territorio, los recursos disponibles, la comunidad y su vínculo con la misma. Hemos identificado comunidades en donde los agentes sanitarios, a su vez, actúan también como parteros/as e, incluso, son “médicos campesinos” (sanadores tradicionales) que, ocupan un rol destacado dentro de la organización comunitaria y poseen una fuerte confianza por parte de las comunidades, situación que no siempre se da de igual manera con los agentes de salud que no pertenecen a la propia comunidad.
El hecho de contar con comuneros/as en los equipos de los agentes sanitarios y enfermeros que trabajan en el territorio para las comunidades es percibido como un gran logro, producto de luchas por el reconocimiento, y por ser estos quienes mejor conocen la realidad de las comunidades, situación que desearían pudiera replicarse en cada comunidad. Los agentes sanitarios que son designados por las comunidades (avalados por las autoridades comunitarias) reciben mediante el PSPO un estipendio en forma de beca que, si bien se actualiza todos los años, resulta ser bastante bajo, por lo que en general es complementado con un aporte del gobierno provincial (situación que se verifica en el caso de la provincia de Catamarca).
Las acciones de los agentes sanitarios del PSPO se supervisan y coordinan mediante los equipos de APS de la provincia, y de cada hospital en particular. En ese sentido, el trabajo de los agentes designados por las comunidades no difiere del que realizan los agentes no indígenas, ya que deben completar las mismas planillas, aplicar los mismos protocolos, realizar las mismas tareas y rendir del mismo modo. Según las personas entrevistadas, la situación de estos agentes solo se diferencia del resto por el modo en que reciben la remuneración por su trabajo.
[Es diferente] solamente
el sistema de pago, pero todo lo que se hace es el mismo trabajo, se diferencia
solamente la forma en que se les puede pagar (Responsables
del Programa de Salud para Pueblos Originarios de la provincia de Catamarca,
comunicación personal, 2019
A nivel provincial, en Catamarca funciona el Programa de Salud para Pueblos Originarios dependiente del Ministerio de Salud de la provincia. A través de dicho programa se coordina la designación de agentes becados del PSPO de la Nación. A mayo de 2021 eran 13 los agentes sanitarios designados mediante este programa en la provincia, de los cuales solo dos corresponden a las comunidades bajo estudio (La Quebrada y La Hoyada). En el caso de la provincia de Salta, se contaba también con un área específica en el Ministerio de Salud Pública provincial denominado Programa de Relaciones Interculturales, cuya creación fue en el año 2008 en el marco de las salvaguardas indígenas de los proyectos Funciones Esenciales de Salud Pública (FESP). Sin embargo, a partir de 2019 dicho Programa fue desarticulado. A mayo de 2021 eran 31 los agentes sanitarios becados por el PSPO de la Nación, de los cuales ninguno correspondía a las comunidades bajo estudio.
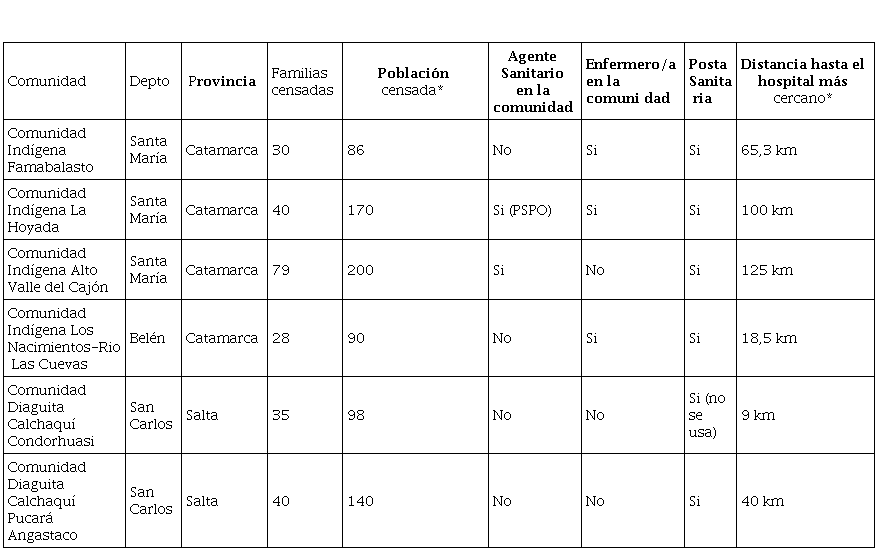
Analizando la situación de atención sanitaria oficial en las comunidades diaguitas bajo estudio encontramos que, si bien comparten situaciones estructurales comunes, existen situaciones disímiles dependiendo de la comunidad y la provincia (ver Cuadro 1). En algunas comunidades cuentan con enfermero y agente sanitario que trabaja de modo permanente en el territorio, incluso designado por la misma comunidad mediante el PSPO; mientras que en otras no cuentan con agente sanitario en el territorio ni con posta sanitaria activa, dependiendo de la visita mensual de agentes de salud del hospital.
Cuadro 1. Familias encuestadas por comunidad según sexo y edad
Cuadro 1
Familias encuestadas por comunidad según sexo y edad
 * Datos aproximados
* Datos aproximados
|
Comunidad
|
Depto
|
Provincia |
Familias censadas
| | Agente Sanitario en la
comunidad | Enfermero/a en la comuni dad | Posta Sanita ria
| Distancia hasta el hospital
más cercano*
|
|
Comunidad Indígena Famabalasto
|
Santa María
|
Catamarca
|
30
|
86
|
No
|
Si
|
Si
|
65,3 km
|
|
Comunidad Indígena La Hoyada
|
Santa María
|
Catamarca
|
40
|
170
|
Si (PSPO)
|
Si
|
Si
|
100 km
|
|
Comunidad Indígena Alto Valle del
Cajón
|
Santa María
|
Catamarca
|
79
|
200
|
Si
|
No
|
Si
|
125 km
|
|
Comunidad Indígena Los Nacimientos-Rio
Las Cuevas
|
Belén
|
Catamarca
|
28
|
90
|
No
|
Si
|
Si
|
18,5 km
|
|
Comunidad Diaguita Calchaquí Condorhuasi
|
San Carlos
|
Salta
|
35
|
98
|
No
|
No
|
Si
(no se usa)
|
9 km
|
|
Comunidad Diaguita Calchaquí Pucará Angastaco
|
San Carlos
|
Salta
|
40
|
140
|
No
|
No
|
Si
|
40 km
|
* Datos aproximados.
Fuente: elaboración propia en base al relevamiento realizado.
Prácticamente la totalidad de las familias entrevistadas manifestó dificultades para acceder a los servicios de salud, destacando como principales problemas los caminos y la distancia hasta los centros de salud (muchos kilómetros, por caminos de altura, que en algunos casos implica atravesar ríos, etc.) y dificultades de tipo económico (ya que para ir a un turno en el hospital deben pagar transporte y quedarse varias horas en la ciudad con lo que conlleva en términos de costos).
También señalaron problemas de tipo administrativos, dado que se les dificulta en muchos casos sacar turno para ser atendidos. Al respecto, en algunos hospitales han definido dar prioridad a las personas provenientes de las zonas serranas y de las comunidades indígenas para que puedan ser atendidos sin necesidad de sacar turno previo. Sin embargo, no siempre resulta así, dado que para ser atendidas deben ser acompañadas por el agente sanitario de su zona, que no se encuentra en todo momento en el hospital.
En ese sentido sí, tienen que recurrir a mí primero, a que yo le haga atender. Porque van allá y le dicen “no, son de San Lucas, no, nosotros no atendemos”. Así que, si alguien viene a mí a hablarme, yo voy hablar directamente con el médico para que le atienda. (Agente sanitario del Hospital de San Carlos, comunicación personal, 2021)
Por otro lado, identificamos prácticas comunitarias de medicina ancestral indígena y ciertas tensiones que emergen entre estas y el sistema de salud estatal, particularmente desde la APS en estos territorios. Un primer punto al respecto muestra que desde la APS no se tienen en cuenta a priori las cosmovisiones indígenas ni las prácticas que se ponen en juego en estos territorios específicos. En efecto, en el relevamiento comunitario realizado, ante la pregunta sobre si en algún momento desde el sistema de salud le han consultado si la familia o algún integrante pertenece o se autorreconoce descendiente de un pueblo o comunidad indígena, la mayoría de las personas encuestadas manifestaron que no. Solo 12 personas (10,5%) señalaron que sí les han preguntado por su pertenencia étnica.
En relación a la percepción de las comunidades en torno a las políticas de salud implementadas en sus territorios encontramos en las entrevistas a comuneros/as y a autoridades tradicionales diversos testimonios sobre el modo en que solían curarse, prevenir y atender sus problemas de salud, haciendo mención a un amplio repertorio de estrategias utilizadas, que van desde el uso de infusiones de hierbas medicinales a la lectura de la orina, desde los sahumos y baños con agua de remedio a la consulta a médicos campesinos, desde las fricciones a la cura en secreto. Incluso hacen referencia a problemas de salud para los cuales en los hospitales y desde la biomedicina no encuentran respuesta y que deben ser atendidos por un médico campesino o con la medicina tradicional, como ser los padecimientos de la matriz, el susto, el pulso, entre otros.
En este sentido, una integrante de la Comunidad Condorhuasi nos refería en una entrevista que:
La verdad que uno acude al sistema de salud, a veces, por alguna urgencia que es muy raro, pero sino uno recurre a lo que pudo conocer y saber de los abuelos. Por ejemplo, uno tiene un resfrío, una angina, una gripe, o sea, hay yuyitos y recetas que te ayudan a sobrellevar eso. (Comunera de la Comunidad Condorhuasi, comunicación personal, 2020)
Otro testimonio acompaña la importancia de las prácticas de salud tradicional en las comunidades:
Mi rol en mi comunidad es concurrir a aquellas personas que necesiten una atención de hierbas medicinales. Por ahora lo estoy haciendo voluntariamente, hasta que me salga un nombramiento de la comunidad para trabajar [...] Siempre y cuando podamos, no dejamos nuestras costumbres, la medicina tradicional. [...] está muy presente en mi comunidad, por ejemplo, acá, la mayoría nos curamos del COVID con yuyos de nuestra zona, o sea que, alguna gripe común, no asistimos al hospital, al médico, nos curamos con la medicina tradicional, o sea que, algo muy importante para nosotros. (Comunera y sanadora de medicina tradicional, Comunidad Indígena Alto Valle El Cajón, comunicación personal, 2021)
Si bien esas prácticas tradicionales se encuentran presentes en todas las comunidades, en mayor o menor medida, la incidencia de las políticas de salud oficial y la acción de los hospitales en los territorios ha afectado su puesta en práctica, limitando y desalentando su transmisión intergeneracional. Da cuenta de ello el reiterado señalamiento por parte de los/as entrevistados/as sobre la prohibición, “privatización” y persecución que ejercen los hospitales hacia quienes practican la medicina tradicional o al uso de ciertos saberes, como es la utilización de las hierbas medicinales mediante preparaciones caseras.
No querían que tomemos los té, que esos nos hacían mal, y que esas hierbas no debíamos tomar porque algunas eran malignas, todo eso nos llenaban la cabeza. (...) después ya cuando nos han privatizado, ya nos tenían ordenado o gobernado, así como arrear a un burro, traerle y decir, tal día va a estar en el hospital, se va a hacer esto...y eso queda mal, porque nosotros somos libres. (Delegada de base, Comunidad La Hoyada, comunicación personal, 2020)
Del mismo modo, se evidencia en los testimonios el control que comienza a ejercer el hospital sobre ciertas prácticas en particular, como es el caso de los partos. Respecto a los partos encontramos que las políticas de promoción a una “maternidad segura” sólo contemplan su institucionalización en los hospitales. En tal sentido, la atención de los partos se realiza mayormente en los centros de salud, para lo cual se lleva a cabo mediante los equipos de APS un estricto control de las embarazadas que incluye la internación de la misma cuando se está aproximando la fecha del parto. Esto implica para la parturienta no sólo dejar su comunidad, sino también la interrupción de una práctica cultural transmitida ancestralmente vinculada a una cosmovisión respecto a los cuidados que debe recibir la madre y la criatura que está por nacer, lo cual, a su vez, tiene consecuencias en su salud posterior, por lo que en el pueblo diaguita denominan las “recaídas”, los “desarreglos” o los “sobrepartos”.
[...] ahora las más jóvenes paren en el hospital y al poco tiempo están enfermas, porque no se cuidan en los partos, ellas dicen “No, yo a los tres días ya lavo, ya barro, ya hago cosas...” y cuando ahí se están recaidando, se están perjudicando con la salud, no se cuidan, la mujer tiene que ser muy cuidada, no ver durante 8 días la luz del día, no ver la mujer, ni la criatura tampoco... ahora no, en el día a la criatura ya le ponen la luz, por eso hay tantos problemas en las criaturas. (Delegada de base, Comunidad La Hoyada, comunicación personal, 2020)
En algunos casos, cuando se da un parto “de emergencia” (como suele llamar el sistema de salud a los partos domiciliarios) el hospital dispone la internación posterior de la madre y su bebé para llevar a cabo los controles correspondientes, incluso en aquellos casos donde la madre y el bebé se encuentran sanos y prefieren no ir al hospital.
AM: Y también me han hecho bajar, después que he tenido lo mismo, cuando tenía a los chicos en el cerro, te bajaban en camilla y te llevaban al hospital…
E: ¿Por más que estuvieras bien?
AM: Por más que estés bien te llevaban ellos…
E: Al hospital y te dejaban internada… te hacían los controles, y después tenías…3 días solían tenerte y te volvían a traer…
E: ¿Y si vos decías que no querías ir?
AM: Y de uno yo he dicho que no quería ir, pero me han llevado al chiquito, me han quitado y me lo han llevado a San Carlos.
(Entrevista a comunera de la Comunidad Condorhuasi, 2021)[4].
También surge de las entrevistas la existencia de ciertos maltratos en la atención y violencias obstétricas en los partos atendidos en los hospitales, algunos de los cuales han tenido desenlaces fatales para el bebé por nacer. No sólo se mencionan de manera reiterada por parte de varias mujeres atenciones deficientes o maltratos verbales hacia ellas, sino también mala praxis e, incluso, violencias físicas sobre sus cuerpos.
[...] ellos han agarrado, me han puesto el goteo y me apretaban, y me apretaban, yo clamaba y las veía correr a ellas, a las enfermeras, incluso me trataban mal…Y no me escuchan, me trataban mal por eso yo decía… yo había ido al hospital… y digo, nunca más yo voy a ir ahí, porque me apretaban, incluso hasta me retaban, me decían: “bueno, bueno, tenés que tenerla”. Y no, y me trataban con palabras malas ¿viste? Y pasaba y pasaba, porque yo llegue a las 12 de la noche, eran las 6 de la mañana, y yo con todo lo que hacía, yo decía: pero por favor, ella ya no se mueve… ya no se movía, ella ya estaba muerta. (Comunera Comunidad Famabalasto, comunicación personal, 2021)
Encontramos en las entrevistas realizadas a diferentes agentes de salud de los hospitales cierto desentendimiento respecto a la dimensión intercultural en la atención sanitaria. En tal sentido, médicos, agentes sanitarios y autoridades hospitalarias señalaron que la población indígena recibe el mismo trato que el resto de la población, manifestando que no era preciso incorporar una perspectiva intercultural por no encontrar diferencias culturales significativas con el resto de la sociedad. En efecto, nuestras entrevistas a estos actores muestran cierto grado de invisibilización respecto al modo de comprender los procesos de salud y enfermedad de las cosmovisiones indígenas en general y del pueblo diaguita-calchaquí en particular, al cual se lo asocia como parte “asimilada” o “integrada” de la sociedad criolla de la región, justificando de ese modo la no necesidad de aplicar una perspectiva intercultural en las prácticas médicas y sanitarias del propio sistema de salud.
No tenemos planteado ningún proyecto intercultural, porque, como te digo, no...casi toda la educación, todas las charlas, proyectos se presentan para la población en general porque sabemos que ellos también participan sin ningún problema (Gerente de Atención a las personas del Hospital de San Carlos, comunicación personal, 2020).
En el mismo sentido, otro funcionario afirmaba que:
Acá [los pueblos indígenas] se han incorporado muy bien, he visto yo que la sociedad hoy por hoy, más allá de que ellos conservan sus costumbres y su herencia, y la respetan, pero manejan otra forma diferente a lo que el originario en el norte [en referencia al chaco salteño]. Se ha trabajado normalmente con esta gente, con estos pueblos, tanto como el resto de los criollos, o sea, no hay diferencias en ningún sentido, y se puede realizar una buena cobertura, una buena intervención gracias a Dios. (Gerente del Hospital de San Carlos, comunicación personal, 2020)
Este desentendimiento, invisibilización o desconocimiento que encontramos entre los agentes de salud y autoridades hospitalarias respecto a la necesidad de adoptar una perspectiva intercultural no sólo manifiesta la necesidad de reconocimiento de las prácticas y saberes tradicionales que no se están respetando en tanto derechos de las comunidades indígenas, sino también pone de manifiesto una deficiencia existente en términos de formación para el abordaje y atención sanitaria de un modo intercultural con poblaciones indígenas. Esto también lo observaba la Directora del Programa de Salud para Pueblos Originarios del Ministerio de Salud de la Nación:
[...] hay que capacitar funcionarios en derecho indígena e interculturalidad, y saber lo que implica, porque sacando las líneas técnicas, si vos miras para arriba tienen todos una mirada muy paternalista (Comunicación personal, 2021).
Cabe mencionar al respecto, los procesos de reemergencia indígena como escenario donde se inscribe un creciente proceso de revalorización de los saberes tradicionales indígenas en torno a la salud. Casi todos los testimonios de las entrevistas, el relevamiento y las observaciones de los espacios de intercambio nos indican la búsqueda por revalorizar y recuperar estas prácticas y saberes tradicionales, anclados en los territorios, que habían sido, no sólo invisibilizados, sino perseguidos y prohibidos. Prácticas y saberes que fueron “privatizados” -para retomar la interesante metáfora que utiliza una dirigente diaguita de Catamarca, ligando de alguna forma las lógicas de la colonialidad del saber con las formas de apropiación prototípicas del capitalismo-.
Nosotros queremos más que nuestro agente sanitario se enfoque más a la medicina nuestra, a la medicina ancestral, tradicional, no tanto a lo occidental, porque antes se vivía de eso, como ya todos ustedes saben que se vivía de nuestra medicina que…pero cuando te privatizan es una cosa que tenés miedo (...) venían las amenazas y todas esas cosas de la Dirección de Salud del hospital, pero si él [el agente sanitario de la comunidad] salvó muchas vidas, porque digamos, del pulso, de la matriz, del susto, los doctores no nos van a curar y nunca nos han podido curar, y bueno, quién sabe más si no somos nosotros? del pueblo, por eso, es a lo que nosotros apuntamos más. (Delegada de base de la Comunidad La Hoyada, comunicación personal, 2021)
De este modo, se da un proceso permanente y en tensión entre el sistema de salud oficial y la medicina tradicional en torno al respeto, el diálogo y/o la invisibilización (y en algunos casos negación) de la cosmovisión indígena en los procesos de atención de la salud. Así, en algunos testimonios se pueden recoger ejemplos de esos espacios dialógicos en el marco de la interculturalidad, así como procesos conflictivos, donde no aparece la capacidad de entendimiento y escucha a otras prácticas y saberes de la salud por parte de las instituciones sanitarias y agentes de salud pública:
Con respecto a la inclusión de nuestros saberes se aprecia que antiguos médicos están abiertos al diálogo, y actualmente depende de la formación del profesional con la relación de esa interculturalidad. No siempre te va a tocar un médico que te permita dialogar o entender nuestras creencias, nuestros saberes de las plantitas. (Comunera de la Comunidad Condorhuasi, comunicación personal, 2021)
Siempre hay choque, porque no quieren saber nada, no quieren estar sabiendo que sí existen las comunidades indígenas, somos, tenemos más derecho, pero ellos se hacen que no saben, que no entienden, cuando están sabiendo todo (Secretaria General de la Unión de Pueblos de la Nación Diaguita Catamarca, Comunidad La Hoyada, comunicación personal, 2021).
En este sentido, un reclamo que aparece constantemente en los relatos de las entrevistas y del encuentro realizado es la idea, que aparece como una utopía, del reconocimiento pleno e integral de las formas medicinales propias, que puedan dialogar con el sistema de salud, que se “legalice” y se pueda aplicar incluso dentro de las instituciones del sistema (hospitales, centros de salud, postas sanitarias, etcétera):
Creo que con que se legalice, se garantice también, de parte del ministerio, la parte de los ministerios, los fondos que nos ayuden a hacer cartilla o lo que fuera necesario para eso, y tratando de poner en letras, también, nuestra medicina y así, ligado a la medicina, la educación, la formación cultural, una medicina más integral a donde nuestra medicina sea parte de la salud. (Cacique de La Quebrada, comunicación personal, 2021)
Por último, cabe mencionar que uno de los resultados emergentes a partir de las entrevistas y observaciones realizadas durante la investigación ha sido la importancia de la dimensión territorial para comprender los procesos de atención de la salud familiar y comunitaria. El territorio como un espacio que se encuentra ancestralmente en disputa, en el cual los pueblos indígenas han sido cercados y arrinconados, y donde aún hoy se perpetúa el despojo colonial de la naturaleza y de los bienes comunes que habilitan a estas comunidades a reproducir sus modos de vida en forma autónoma y resiliente.
Estamos hablando de nuestra medicina tradicional de nuestros médicos ancestrales, toda la medicina ha salido de la naturaleza, y la naturaleza está en nuestro territorio, o sea que esto nos hace que nosotros pensemos en nuestro territorio, defenderlo al territorio. Como estaban hablando, a las empresas mineras no les importa qué es lo que se pierde, se pierde prácticamente la vida de todos, tanto animal, plantas, y bueno, al último, nuestra vida, por el gran impacto ambiental, la contaminación de las mineras. (Cacique de Cerro Pintao, comunicación personal, 2021)
V. Conclusiones
En este trabajo nos propusimos indagar en torno a las políticas de APS en territorios indígenas del pueblo diaguita de Salta y Catamarca, y cómo estas se vinculan con las prácticas de salud indígena comunitaria. Los resultados de la investigación ponen de manifiesto la existencia de tensiones y conflictos entre el sistema de salud público y las prácticas y saberes de medicina tradicional presentes en las comunidades. Esto puede observarse en:
a) Las tensiones entre los lineamientos generales de las políticas de salud en torno a la APS y las lógicas de la salud intercultural. En este sentido, se observa un avance en la creación de políticas públicas de reconocimiento de derechos indígenas, al mismo tiempo que se evidencia cierta descoordinación y poca incidencia real en los territorios, en los cuales priman lógicas de invisibilización y colonialidad hacia los saberes y prácticas tradicionales indígenas y la carencia de perspectivas interculturales en la atención de la salud.
b) La implementación en los diferentes territorios de políticas de salud con aspiraciones interculturales. Identificamos que las acciones desplegadas respecto a las poblaciones indígenas en el sistema de salud público, ya sea en hospitales, postas de salud y por medio de agentes sanitarios, presentan aspectos contradictorios. Por ejemplo, la incorporación de comuneros/as indígenas como agentes sanitarios o enfermeros de APS es percibido por las autoridades comunitarias y comuneros/as como un logro y como algo positivo, que ha permitido acercar y mejorar la relación entre las comunidades diaguitas y el sistema de salud oficial. Sin embargo, esta política no ha respondido a una mirada propiamente intercultural, sino más bien a una adecuación cultural para la llegada del sistema sanitario a los territorios, dado que las exigencias, el plan de trabajo, así como las metas propuestas a los agentes sanitarios que trabajan en territorio diaguita resultan ser las mismas que para el resto de los agentes sanitarios (García Guerreiro, 2021).
c) Las vivencias y prácticas de los propios sujetos y comunidades indígenas relevadas. En efecto, a la vez que se afianzan los procesos de autoidentificación indígena y la organización intercomunitaria, las prácticas de medicina tradicional se fortalecen en el marco de un creciente proceso de resistencia y revalorización cultural en el seno de las comunidades.
En síntesis, encontramos que respecto a la Atención Primaria de Salud y las prácticas de medicina tradicional, los procesos de invisibilización de las cosmovisiones y culturas indígenas continúa muy arraigada entre quienes integran el sistema de salud público y resultan necesarios mayores espacios de debate, capacitación y visibilización, así como recursos económicos y humanos volcados hacia la construcción de una mirada intercultural de la salud que pueda anclarse en los territorios locales y en las instituciones nodales del sistema.