El niño plateado: Síndrome de Chediak-Higashi
The Silver Child: Chediak-Higashi Syndrome
Revista Digital de Postgrado, vol. 12, núm. 1, e357, 2023
Universidad Central de Venezuela
Caso Clínico
Recepción: 11 Enero 2023
Aprobación: 01 Marzo 2023

Cómo citar:: Planchet J, Russián O, Rodríguez A, Gazzotti, E. El niño plateado: Síndrome de Chediak-Higashi.Rev. Digit Postgrado.2023;12(1):e357.doi:10.37910/RDP.2023.12.1.e357
Resumen: El Síndrome de Chediak-Higashi (SCH) es una patología de herencia autosómica recesiva debido principalmente a mutaciones del gen regulador del tráfico lisosómico (LYST), causando grados dermatológicamente diferentes de albinismo óculocutáneo, infecciones recurrentes, disfunción fagocítica primaria, en el desarrollo y proliferación de todas las líneas celulares. Se presenta caso de preescolar masculino de 2 años de edad, ingresado por aumento de volumen bilateral en región cervical y fiebre, en malas condiciones generales, con áreas de hiperpigmentación en piel, cabello y cejas de coloración grisácea, adenopatías generalizadas y visceromegalias; leucocitosis con linfocitosis y neutropenia, anemia, trombocitopenia, hipoalbuminemia, hipertrigliceridemia e hiperferritinemia; en vista de la infrecuente coexistencia de dichas características con albinismo óculocutáneo; es evaluado por hematología y dermatología evidenciándose inclusiones citoplasmáticas y melanosomas gigantes, respectivamente, compatibles con SCH, confirmándose diagnóstico. El conocimiento del SCH es importante para la oportuna sospecha clínica-diagnóstica e inicio de protocolos terapéuticos en consenso, que garanticen un manejo eficaz para su sobrevida.
Palabras clave: Chediak Higashi, Albinismo, Gen regulador del tráfico lisosómico (LYST), Infección recurrente.
Abstract: Chediak-Higashi syndrome (SCH) is an autosomal recessive inherited pathology mainly due to mutations of the LYST gene, causing dermatologically different degrees of oculocutaneous albinism, recurrent infections, primary phagocytic dysfunction, in the development and proliferation of all cell lines. We present a case of a 2-year-old male preschool, admitted due to bilateral volume increase in the cervical region and fever, in poor general conditions, with areas of hyperpigmentation in skin, hair and eyebrows of grayish coloration, generalized lymphadenopathy and visceromegaly; leukocytosis with lymphocytosis and neutropenia, anemia, thrombocytopenia, hypoalbuminemia, hypertriglyceridemia, and hyperferritinemia; in view of the infrequent coexistence of these characteristics with oculocutaneous albinism; it is evaluated by hematology and dermatology, showing cytoplasmic inclusions and giant melanosomes, respectively, compatible with SCH, confirming the diagnosis. Knowledge of SCH is important for timely clinical-diagnostic suspicion and initiation of consensus therapeutic protocols that guarantee effective management for survival.
Keywords: Chediak Higashi, Albinism, Lysosomal trafficking regulator gene (LYST), Recurrent infections.
INTRODUCCIÓN
El síndrome de Chediak-Higashi (SCH) es una rara patología de herencia autosómica recesiva (1) debida a mutaciones genéticas, principalmente del gen regulador del tráfico lisosómico (LYST) (2) que cursa con grados dermatológicamente diferentes de albinismo oculocutáneo, disfunción fagocítica primaria e infecciones recurrentes. (3)
La función de LYST sigue siendo parcialmente desconocida, sugiriéndose su acción en la determinación del tamaño de los orgánulos y control de los mecanismos de fusión y descomposición de las membranas celulares mediante codificación de ciertas proteínas, como v-SNARE y t-SNARES, fundamentalmente en la línea hematopoyética, fibroblastos y melanocitos, originando disfunción microtubular y formación de megagránulos visibles en microscopía óptica, déficit en la función citotóxica innata y dependiente de anticuerpos (ADCC) con disfunción de fagocitos y células Natural Killer (NK) (4) .Los defectos en la exocitosis de productos líticos y citotóxicos interfieren con el inicio de los mecanismos activadores, (5) granulocitopenia y alteración en la quimiotaxis.(6)
Diversos reportes informan una incidencia de 3:15.500 admisiones hospitalarias (3) y una frecuencia de 1:1.000.000 de niños nacidos vivos, a excepción de ciertos agrupamientos o Cluster ubicados fundamentalmente en los Andes Venezolanos, en los que se incrementa a 1:10.000 como consecuencia de mutación espontánea o introducción de gen anómalo por colonos, manteniéndose, expandiéndose e incrementando su carga genética gracias a la endogamia, sin predilección por raza o sexo.(7) Como ejemplo de esto tenemos el foco descrito en 1974 en Táchira con 11 familias no relacionadas entre ellas, en una zona geográfica no mayor de 200Km2 y con una población de 72.000 habitantes, existiendo consanguinidad en solo 2 de estas0 familias, sin embargo, justificándose la alta incidencia en el “efecto fundador” de los colonos.(8)
El 85% de los pacientes desarrollan la fase acelerada (FA) caracterizada por pancitopenia, hemofagocitosis e infiltración linfocítica severa en múltiples órganos, originando disfunción orgánica global e, inevitablemente, la muerte, la cual se debe principalmente a infecciones en la primera década de la vida. (1,9) El diagnóstico diferencial contempla entidades que cursan con albinismo oculocutáneo como el síndrome de Elejalde y el Síndrome de Griscelli (SG).
El tratamiento es con un alotrasplante de células madre hematopoyéticas. Sin embargo, solo cura la disfunción hematológica e inmunológica; no detiene el deterioro neurológico progresivo. (9) Para Machinet y col. la mayoría de los pacientes con SCH sin realización del trasplante de células hematopoyéticas, mueren antes de los 10 años de edad, fundamentalmente durante la FA.(10) Algunos de los pacientes que sobreviven la niñez, con o sin complicaciones de FA, desarrollan manifestaciones neurológicas que incluyen convulsiones, retardo mental, o declinación intelectual progresiva, nistagmo, parálisis fláccida o tónica y neuropatía periférica. No está claro si estas manifestaciones son primarias o resultantes de la infiltración cerebral previamente en la FA no diagnosticada.(3)
El adecuado conocimiento del SCH contribuye a una precoz y acertada sospecha clínica y diagnóstica(4), con un oportuno inicio de protocolos terapéuticos en consenso que garanticen un manejo eficaz, así como una mejor orientación y educación familiar para incrementar la sobrevida y calidad de vida de estos pacientes.
Se presenta el caso de un preescolar masculino de 2 años de edad, quien debutó en FA, la colaboración interdisciplinaria y proceso diagnóstico, el tratamiento médico suministrado, complicaciones presentadas y su manejo, así como evolución clínica y respuesta.
CASO CLÍNICO
Previa solicitud al comité de ética de la Institución, se presenta caso clínico de preescolar masculino de 2 años y 6 meses de edad, proveniente de Caicaguana, Municipio El Hatillo, Caracas, Venezuela, quien consultó a su médico tratante el 16/01/2020, diagnosticando parotiditis, para el 17/01/2020 se asoció hiporexia. Por persistir sintomatología acude con sus padres al Hospital Universitario de Caracas (HUC) el 20 de enero 2020 y se decidió su ingreso posterior a evaluación del paciente, quien presentó aumento de volumen bilateral en región cervical y signos de flogosis dados por calor y rubor, los cuales se iniciaron una semana antes de su ingreso, concomitante fiebre 39°C una vez por día, de predominio nocturno, además de edema en miembros inferiores y aumento progresivo de circunferencia abdominal.
Antecedentes Personales: ictericia neonatal fisiológica, retraso en la adquisición de destrezas verbales, albinismo por fenotipo, migración errática de Ascaris lumbricoides a los 5 meses de edad y ascaridiasis intestinal 30 días previos a su ingreso, recibiendo en ambas oportunidades tratamiento con albendazol en suspensión, vía oral (VO), dosis únicas (200mg y 400mg respectivamente) con aparente resolución. Infecciones de piel y partes blandas a repetición, caracterizadas las dos últimas por absceso en región deltoides derecha cuatro meses previos a su ingreso y adenitis cervical derecha 30 días previos a su ingreso, las cuales ameritaron drenaje quirúrgico y antibioticoterapia VO que no se precisó. Antecedentes Familiares: producto de padres consanguíneos, primo masculino con diagnóstico de albinismo fallecido por leucemia a los 5 años de edad.
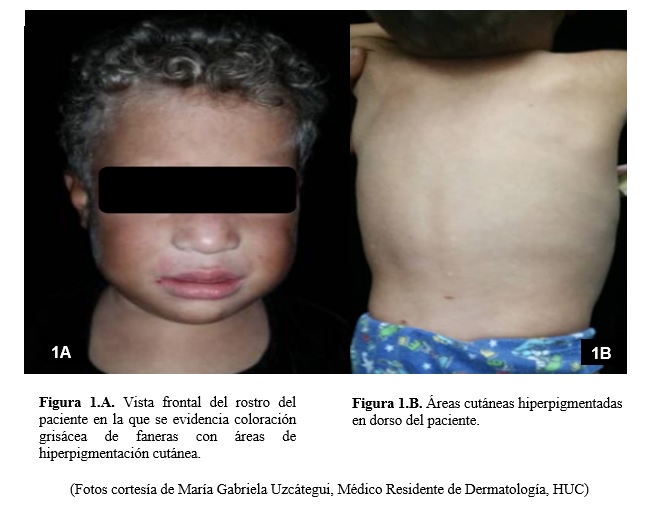
Al examen físico ingresó en malas condiciones generales, FC: 150 latidos por minuto FR: 60 respiraciones por minuto, SO2 aire/ambiente (a/a) 97%, con signos de deshidratación moderada dados por saliva filante; palidez cutáneo mucosa acentuada con áreas de hiperpigmentación (Figura 1), cabello de coloración grisácea (Figura 2), adenopatías laterocervicales bilaterales interpretadas como plastrón adenomegálico laterocervical derecho; adenopatía supraclavicular derecha de 2,5cm de diámetro, lisa, móvil, y adenopatías inguinales bilaterales de 1cm de diámetro de iguales características. Ruidos cardíacos rítmicos regulares, soplo holosistólico grado III/IV y ruidos respiratorios disminuidos en base pulmonar derecha; abdomen distendido, circunferencia abdominal 63cm, red venosa colateral, dolor leve a la palpación profunda, signos de oleada ascítica y témpano negativos, hepatomegalia por hepatometría: (línea paraesternal derecha 5cm, línea medio clavicular derecha 6cm y línea axilar anterior 6,5cm); defecto aponeurótico umbilical de 1cm. Edema grado I en extremidades inferiores; percentiles antropométricos T/E, P/T, P/E por debajo del p3 para su edad.

Exámenes paraclínicos (20/01/2020): glóbulos blancos 16.700/uL, neutrófilos 24.9%, linfocitos 72,3%, plaquetas 40.000/uL, hemoglobina 7,3g/dL, VSG 10mm/h. Uroanálisis hemoglobina 3+, más de 50 hematíes por campo, hifas y blastoconidias ausentes. No se realizó Rayos x por falta de disponibilidad en la institución, se realizó eco toraco-abdominal que reportó consolidado en base pulmonar derecha, con derrame pleural ipsilateral de 45cc, y hepatoesplenomegalia. En tal sentido, se ingresó con los siguientes diagnósticos: Bicitopenia en estudio, SCH a descartar, neumonía basal derecha complicada con derrame pleural ipsilateral, deshidratación moderada, desnutrición crónica severa.
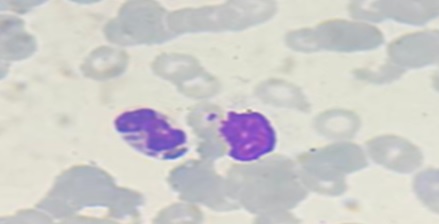
Se logró corrección de signos de deshidratación posterior a dos horas de administración de plan de restitución hídrica vía endovenosa, transfusión de concentrado globular (10cc/Kg) y de 2 unidades de concentrado plaquetario. Recibió antibioticoterapia vía endovenosa con Cefotaxime (150mg/Kg/día) y Vancomicina (60mg/Kg/día). Evaluación hematológica: microhematocrito 35%, Hb 10,5g/dL, plaquetas cuantitativamente disminuidas 25-27 por campo, reticulocitos < 1%, serie roja con predominio de microcitos, hipocromía ++, eritroblastos 7%, serie blanca cuantitativamente aumentada 15-16 por campo, células de pequeño y mediano tamaño, algunas con inclusiones citoplasmáticas (Figura 3), neutrófilos 16%, monocitos 4%. El 23/01/2020 se realizó aspirado y biopsia de médula ósea reportada sin alteraciones, por lo que se descartó síndrome linfoproliferativo. Evaluación cardiológica: corazón estructuralmente sano. Dermatología realizó microscopía de pelo (Microscopio marca Nikkon ®): observando inclusiones negras redondeadas múltiples, algunas agrupadas y otras dispersas en el tallo piloso que impresionaron como melanosomas gigantes, congruente con SCH.
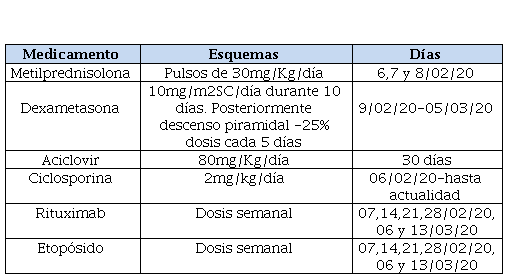
Se discutió caso vía telemedicina con especialista en esta patología, del servicio de Pediatría del Hospital Universitario de Los Andes, Mérida, Venezuela, en conjunto con servicio de hematología del HUC y, en vista de resultados de laboratorios que reportaron albúmina 2,6g/dL, triglicéridos 355mg/dL y ferritina 1479,6ng/mL se planteó FA del SCH, dada por síndrome hemofagocitario. Se estableció protocolo de tratamiento iniciando el 06/02/2020 con Aciclovir (VO 80mg/Kg/día), Dexametasona (esquema piramidal 10mg/m2sc/día), Ciclosporina, Etopósido y Rituximab en ciclos según esquema anexo. (Tabla 1), no se pudo administrar Inmunoglobulina por no contar con la misma en la institución.
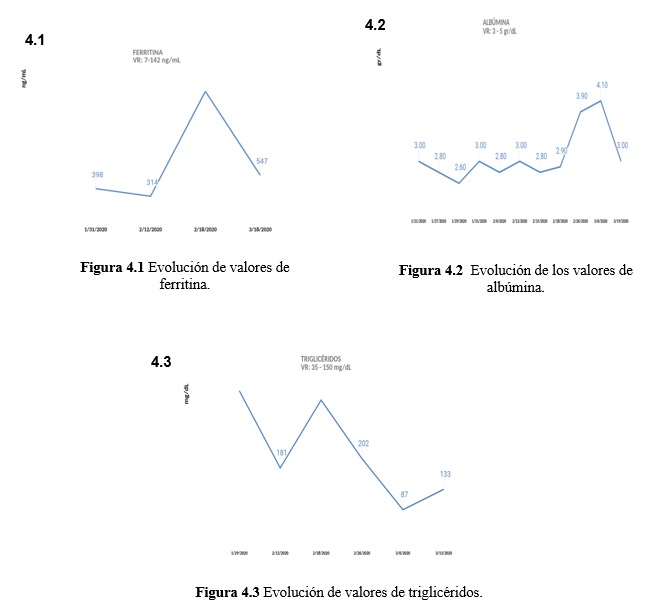
El proceso neumónico se consideró resuelto posterior a 10 días de antibioticoterapia. Se realizaron serologías para Epstein Barr Virus (EBV) con resultado negativo. El paciente egresó de hospitalización posterior a 77 días con evolución clínica y paraclínica favorable. Para el 18/03/2020 se consideró resuelta la FA del SCH, en vista del descenso de niveles de ferritina y triglicéridos e incremento de valores de albúmina. (Figura 4)
DISCUSIÓN
El SCH es una inmunodeficiencia reportada por Beguez Cesar (1943), Steínbrinck (1948), Chediak (1952) y Higashi (1954), de herencia autosómica recesiva, causada por una serie de mutaciones genéticas principalmente en el gen regulador del tráfico lisosómico (LYST) ubicado en el cromosoma 1q42-43, (3,9) siendo la consanguinidad un factor de riesgo para dicha mutación, . antecedente evidenciado en los padres del paciente reportado.
Dicha mutación en LYST es la responsable de la disfunción fagocitaria e infecciones piógenas a repetición, lo cual se evidencia en antecedentes de abscesos cutáneos a repetición y debut con neumonía en el paciente presentado. En la línea roja, se describen anticuerpos heterófilos (IgG e IgM) contra componentes eritrocitarios, (11) y matriz lipídica anormal en la membrana de los eritrocitos originando disfunción en las proteínas de membrana, (12) con alteraciones en el transporte de calcio dependiente de ATP, al igual que en la membrana lisosomal de neutrófilos; (13) presentan alteraciones en la agregación y función plaquetaria. (14)
Desde el momento de su ingreso este paciente presentó alteración de las tres líneas celulares, siendo congruente con la revisión de literatura.
El retraso en adquisición de destrezas de lenguaje evidenciadas en el paciente, se han descrito también dentro de los cambios neurológicos posibles, así como déficit del comportamiento, disfunción cerebelosa, espasticidad de neuropatía periférica y parkinsonismo. Además de cambios sistémicos como fiebre alta, adenomegalia y hepatoesplenomegalia compatibles con la clínica del paciente.(4)
Por la dispersión y distribución anormal de los lisosomas de la melanina en las células retinales y cutáneas se produce fotofobia y albinismo parcial,(6) fenotipo compatible con el paciente, habiéndose descrito también variantes fenotípicamente negras como son ejemplo las descritas en Venezuela por Leal, Merino, et. al, siendo extremadamente raras, con un alto índice de consanguinidad y producto de una progresiva repigmentación de la piel.(15)
Los síndromes de cabello plateado (SCP) son un conjunto de trastornos autosómicos recesivos en los cuales se observa un brillo metálico peculiar en el cabello y con frecuencia en la piel. (16,17) En microscopía del cabello, la distribución anormal de melanina en el tallo, en múltiples agrupamientos con un patrón regular . distribuidos uniformemente, permitiendo diferenciarlo del otro SCP, el SG, donde existen acúmulos grandes e irregulares de pigmento.(16) La adecuada exploración del paciente junto con la visualización al microscopio óptico del pelo conduce a la sospecha diagnóstica del SCH, comprobado por el servicio de dermatología en este caso.
La hiperpigmentación cutánea en áreas expuestas al sol, reportadas en el paciente es compatible con la bibliografía, posiblemente en relación con el defecto en la degradación de melanosomas, además del incremento constitutivo en la actividad de la tirocinasa en poblaciones de piel oscura.(3)
El diagnóstico molecular es difícil debido al gran tamaño del gen LYST y sus diversas mutaciones identificadas, pero igualmente podría confirmar el diagnóstico.(3) En este caso no fue posible realizar dicho estudio.
La linfohistiocitosis hemofagocítica (LHL), cuyo fenómeno principal es la hemofagocitosis, afecta el desarrollo y proliferación de eritrocitos, plaquetas, leucocitos y sus células precursoras, y su consecuencia es la destrucción (digestión) de células sanguíneas en médula ósea y otros tejidos. (17) El paciente presentó hipoalbuminemia, hipertrigliceridemia e hiperferritinemia, congruentes con la misma, además de pancitopenia, hepatoesplenomegalia, fiebre y síntomas neurológicos, que también pueden estar asociados con infecciones virales, bacterianas o fúngicas. . Se considera que la LHL determina la FA del SCH, . para algunos autores desencadenada por infección del EBV; (10,18) fundamentándose en la infección de células T y B por EB se han realizado estudios que añaden Rituximab, Ciclosporina y Aciclovir al tratamiento usual (Prednisona, Etopósido), con remisión (19) y evolución paraclínica similar al paciente; sin embargo, al igual que el caso estudiado por Castro y cols; (10) dicha infección no pudo ser determinada, serologías para EBV negativas y, sin posibilidad económica de realización de PCR, ni carga viral.
El diagnóstico diferencial (20) contempla entidades que cursan con albinismo oculocutáneo como el Síndrome de Elejalde (alteración neurológica severa de inicio temprano, sin datos de fase acelerada, ni gránulos gigantes en neutrófilos) y el SG, (ausencia de gránulos gigantes en leucocitos). El Síndrome de Hermansky Pudlak se caracteriza por albinismo oculocutáneo, hemorragias y depósito de lipofuscina en varios órganos, sin gránulos gigantes ni predisposición a infecciones.(3, 21)
Además, se deben distinguir de entidades que cursan con FA, (22)sin albinismo ni alteraciones microscópicas en leucocitos o cabello, como la linfohistiocitosis hemofagocítica familiar, enfermedad linfoproliferativa ligada a X, hemofagocitosis reactiva a virus, y enfermedades autoinflamatorias.(19,20)
CONCLUSIONES
El SCH es una patología poco frecuente, de alta morbimortalidad en la edad pediátrica, que debe sospecharse ante clínica de infecciones recurrentes, fenotipo de albinismo oculocutáneo, representando un verdadero reto en el cual la sospecha clínica, basada en el conocimiento de dicha patología, es fundamental. Deben solicitarse estudios de extensión de la LHL, para su diagnóstico y tratamiento oportuno, evitando así las complicaciones fatales. En tal sentido en Venezuela, específicamente en Los Andes Venezolanos, estado Mérida un grupo de especialistas, han desempeñado un papel protagónico en el estudio de casos y protocolos de tratamiento que han contribuido y contribuirán mundialmente a optimizar su manejo terapéutico.
REFERENCIAS
1. Castro B, Ballester J, Peña S, Batista A, Robinson R. Síndrome de Béguez-Steinbrinck-Higashi: un nuevo epónimo para el síndrome de Chediak-Higashi. Rev Cubana Hematol Inmunol Hemoter . 2019;35(2):1-18. (Citado 12 enero 2021)
2. Pereira L, Dabezies A, Cuturi B, Fernández A, Pérez W. Linfohistiocitosis Hemafagocítica. A propósito de un caso. Arch Pediatr Urug 2018: 89(2): 122-128. Disponible en: htpp://dx.doi.org/10.31134/AP.89.2.7
3. Artriz R, Pedro E. Chediak-Higashi Syndrome in Accelerated Phase, a Case Report. SOJ Med Clin Case Rep. 2021;1(1):1–3. DOI: 10.53902/SOJMCCR.2021.01.000502
4. Soares L, Oliveira M, Azoubel A. Fase acelerada da síndrome de Chediak-Higashi: revisão de literatura. Rev Med (São Paulo). 2019 maio-jun.;98(3):222-225. Disponible en:http://www.periodicos.usp.br/revistadc/article/view/142243/154560.[citado 07 marzo 2020].
5. Sharma P, Nicoli E-R, Serra-Vinardell J, Morimoto M, Toro C, Malicdan MCV, et al. Chediak-Higashi syndrome: A review of the past, present, and future. Drug Discovery Today: Disease Models. 2020;31:31–6.
6. Lozano ML, Rivera J, Sánchez-Guiu I, Vicente V. Towards the targeted management of Chediak-Higashi syndrome. Orphanet J Rare Dis. 2014 Aug 18;9:132. doi: 10.1186/s13023-014-0132-6. PMID: 25129365; PMCID: PMC4243965.
7. Merino F, Berroeta L, Esparza B, Montes H. Síndrome de Chediak Higashi: Hipótesis del origen del foco en los Andes venezolanos. Historia de la Inmunología 1994; 13(4): 122-131.
8. Ramirez- Duque, Arends T, Merino F. Chediak-Higashi syndrome: description of a cluster in a Venezuelan-Andean isolated region. 1981; 13(5-6): 431-451. Disponible en: https://europepmc.org/article/med/6763069 [Citado 07 marzo 2020].
9. Ajitkumar A, Yarrarapu SNS, Ramphul K. Chediak Higashi Syndrome [Internet]. PubMed. Treasure Island (FL): StatPearls Publishing; 2022. Available from: https://pubmed.ncbi.nlm.nih.gov/29939658/
10. Castro Castro Bernardo, Ballester Santovenia José Manuel, Peña Sánchez María Antonia, Batista Duharte Alexander, Robinson Rodríguez Rosa Julia. Síndrome de Béguez-Steinbrinck-Higashi: un nuevo epónimo para el síndrome de Chediak-Higashi. Rev Cubana Hematol Inmunol Hemoter [Internet]. 2019 Jun [citado 2023 Feb 18] ; 35( 2 ): e954. Disponible en: http://scielo.sld.cu/scielo.php?script=sci_arttext&pid=S0864-02892019000200002&lng=es. Epub 30-Ago-2019.
11. Tamura T, Merino F, Kano K, Ramirez-Duquec P, Milgrom F. Heterophile Antibodies in Sera of Patients with Chediak-Higashi Syndrome. Int Archs Allergy appl Immun 1984; (73): 186-188.
12. Chico Y, Lafita M, Ramírez-Duque P, Merino F, Ochoa B. Alterations in erythrocyte membrane lipid and fatty acid composition in Chediak-Higashi syndrome. Biochim Biophys Acta. 2000 Nov 15;1502(3):380-90. doi: 10.1016/s0925-4439(00)00062-4. PMID: 11068180.
13. Proverbio T, Proverbio F, Marín R, Merino F. Na, K – ATPase Activity in Red Blood Cells from Patients with Chediak- Higashi Syndrome. Exp Mol Pathol. 1995; (62): 173-179.
14. Apitz-Castro R, Cruz R, Ledezma E, Merino F, Ramirez-Duque P, Dangelmeier C, Holmsen H. The Storage pool deficiency in platelets from humans with the Chédiak- Higashi syndrome: study of six patients. Bri J Hematol. 1985; 59: 471-483.
15. Leal I, Merino F, Soto H, Goihman-Yahr M, De Salvo L, Amesty C, Bretaña A. Chédiak- Higashi syndrome in a Venezuelan black child. J Am Acad Dermatol. 1985; 13(2): 337. Disponible en: https://mail.google.com/mail/u/0/#inbox/FMfcgxwHMPppNTGZwWgSVgxvMLlFdcQW?projector=1&messagePartId=0.11. [Citado 07 marzo 2020].
16. De Almeida HL, Kiszewski AE, Vicentini Xavier T, Pirolli F, Antônio Suita de Castro LA. Ultrastructural aspects of hairs of Chediak-Higashi syndrome. Journal of the European Academy of Dermatology and Venereology: JEADV [Internet]. 2018 Jun 1 [cited 2023 Feb 19];32(6):e227–9. Available from: https://pubmed.ncbi.nlm.nih.gov/29224231/
17. Wang Z, Liang Y, Xu Z. Silvery Gray Hair: A Clue to Diagnosing Chédiak- Higashi Syndrome. The Journal of Pediatrics [Internet]. 2019 Jun 1 [cited 2023 Feb 19];209:255-255.e1. Available from: https://pubmed.ncbi.nlm.nih.gov/30879728/
18. Gopaal N, Sharma JN, Agrawal V, Lora SS, Jadoun LS. Chediak-Higashi Syndrome With Epstein-Barr Virus Triggered Hemophagocytic Lymphohistiocytosis: A Case Report. Cureus. 2020 Nov 13;12(11): e11467. doi: 10.7759/cureus.11467. PMID: 33329964; PMCID: PMC7733776.
19. Ogimi C, Tanaka R, Arai T, Kikuchi A, Hanada R, MD, Oh-ishi T. Rituximab and Cyclosporine Therapy for Accelerated Phase Chediak–Higashi Syndrome. Pediatr Blood Cancer 2011;57:677–680.
20. Carneiro IM, Rodrigues A, Pinho L, de Jesus Nunes-Santos C, de Barros Dorna M, Moschione Castro APB, et al. Chediak–Higashi syndrome: Lessons from a single-centre case series. Allergologia et Immunopathologia [Internet]. 2019 Nov 1 [cited 2022 Oct 2];47(6):598–603. Available from: https://www.elsevier.es/en-revista-allergologia-et-immunopathologia-105-articulo-chediakhigashi-syndrome-lessons-from-single-centre-S0301054619300989
21. Sharma P, Nicoli E-R, Serra-Vinardell J, Morimoto M, Toro C, Malicdan MCV, et al. Chediak-Higashi syndrome: A review of the past, present, and future. Drug Discovery Today: Disease Models. 2020;31:31–6.
22. Ganesan N, Kumar PN. Chediak–Higashi Syndrome in Accelerated Phase. Indian Journal of Hematology and Blood Transfusion. 2018 Mar 27;34(1):146–7.
Información adicional
Cómo citar:: Planchet J, Russián O, Rodríguez A, Gazzotti, E. El niño plateado: Síndrome de Chediak-Higashi.Rev. Digit Postgrado.2023;12(1):e357.doi:10.37910/RDP.2023.12.1.e357

