

Acceso a la sanidad pública ecuatoriana: la influencia del aseguramiento.
The Ecuadorian public health access: the influence of the assurance.
X-Pedientes Económicos, vol.. 2, núm. 3, 2018
Superintendencia De Compañias, Valores Y Seguros


Recepción: 01 Mayo 2018
Aprobación: 02 Julio 2018
Resumen: El presente trabajo investiga si la ausencia de seguro dificulta el acceso a los servicios públicos de salud ecuatorianos, pese a que los no asegurados están cubiertos por el Ministerio de Salud Pública. Asimismo, se pretende identificar si existen otros factores que amenacen el acceso al sistema de salud. Para ello se realiza un análisis de corte transversal usando modelos de regresión logística con datos de la Encuesta Nacional de Salud, Salud Reproductiva y Nutrición 2012 aplicando el modelo teórico de Andersen de demanda de servicios sanitarios. Los resultados muestran que existe una relación negativa entre el no tener seguro de salud alguno y la probabilidad de uso de los servicios de atención ambulatoria y hospitalización. Por lo demás, los factores de necesidad muestran una fuerte asociación con el uso de estos servicios lo cual es deseable dentro de un sistema sanitario público.
Palabras clave: desigualdad, uso de servicios sanitarios, aseguramiento, Ecuador.
Abstract: The present study investigates whether the lack of insurance hinders the access to public health services in Ecuador, even though the uninsured are covered by the Ministry of Public Health. Likewise, it seeks to identify if there are other factors that threaten the equity of access to the health system. In this line, we employ a cross-sectional analysis using logistic regression models with data from the National Survey of Health, Reproductive Health and Nutrition 2012, applying Andersen's theoretical model of demand for health services. The results show that there is a negative relationship between having no health insurance and the probability of using ambulatory care and hospitalization services. Moreover, need factors show a strong association with the use of these services which is desirable within a public health system.
Keywords: inequality, use of health care services, health insurance, Ecuador.
I. INTRODUCCIÓN
Garantizar una cobertura universal se ha convertido en una herramienta clave para lograr un sistema de salud equitativo, tanto en Latinoamérica como en el mundo (World Health Organization, 2010; World Health Organization, 2014; The World Bank and World Health Organization, 2014;
Organización Panamericana de la Salud, 2015). Así, existen muchos países que han optado por esquemas que faciliten el acceso a los servicios sanitarios. En América latina se pueden citar a Perú, Colombia, México, entre otros que han, incluso, implementado mecanismos para garantizar el acceso a los grupos menos favorecidos. En el caso de Ecuador, con la nueva Constitución promulgada en el año 2008, se establece el acceso a la salud como un derecho universal para todos los niveles de atención siendo gratuito incluso la provisión de fármacos (Asamblea Constituyente, 2008).
En el Ecuador la estructura sanitaria está integrada por dos grandes grupos: las instituciones privadas, denominadas Red Complementaria, y las instituciones públicas (Organización Panamericana de la Salud, 2008) que en su conjunto forman el Sistema Nacional de Salud (Ministerio de Salud Pública, 2012). Así, la red pública está integrada por:
Los hospitales, centros y subcentros administrados y operados por el Ministerios de Salud Pública (MSP) que tiene la obligación de brindar atención a toda la población del territorio nacional independientemente si posee algún tipo de seguro de salud.
Los hospitales y unidades del Instituto Ecuatoriano de Seguridad Social (IESS) que brindan atención a todos los afiliados y sus beneficiarios. El acceso está habilitado para los afiliados de todos los regímenes existentes conforme al siguiente detalle: Seguro General Obligatorio, Seguro Social Campesino o Seguro Voluntario (Instituto Ecuatoriano de Seguridad Social, 2014). El Seguro General Obligatorio lo integran todos los individuos que trabajan y generan ingresos bajo relación de dependencia. El Seguro Social Campesino (Instituto Ecuatoriano de Seguridad Social, 2015) cubre a la población del sector agropecuario y pescador artesanal, mientras que el Seguro Voluntario (Instituto Ecuatoriano de Seguridad Social, 2015) cubre a los domiciliados en Ecuador que obtienen ingresos por cuenta propia.
Al hablar de la estructura de la seguridad social, en el Ecuador el modelo se basa en un sistema de reparto en el cual los actuales cotizantes financian las prestaciones de los actuales jubilados. La afiliación a la seguridad social es un derecho irrenunciable para todos los trabajadores del país (Asamblea Constituyente, 2008).
Los hospitales y dispensarios pertenecientes al Instituto de Seguridad Social de las Fuerzas Armadas (ISSFA) e Instituto de Seguridad Social de la Policía Nacional (ISSPOL) que brindan atención a los miembros del ejército y policía nacional del Ecuador (Instituto de Seguridad Social de las Fuerzas Armadas, 2015).
A pesar del creciente interés en temas de cobertura universal de salud y acceso a servicios sanitarios pocos estudios se han desarrollado al respecto para el contexto del Ecuador. Así, en un estudio que examina los factores determinantes de la calidad de vida de los adultos mayores de la provincia del Guayas, se encuentra que los individuos que padecen alguna enfermedad y tienen mayor edad registran más probabilidad de reportar una menor calidad de vida (Bustamante, Lapo, & Camino, 2017).
En otro trabajo Armijos-Bravo y Camino-Mogro (2017) analizan la presencia de inequidades socioeconómicas en el uso de servicios sanitarios de atención primaria en el Ecuador, usando datos del 2012, donde encontraron que no existe evidencia de inequidades en el uso. Sin embargo, otros factores ajenos a la necesidad como nivel de educación, etnia y afiliación a la seguridad social estarían influyendo significativamente en la probabilidad de uso.
Otro trabajo un tanto más antiguo, muestra con datos del 2004, que el nivel socioeconómico del hogar tendría una asociación negativa con la probabilidad de uso de servicios sanitarios (López-Cevallos & Chi, 2010a). Usando datos del mismo año, los mismos autores, analizan la asociación existente entre la migración y el uso de servicios sanitarios y encuentran que no existe relación alguna entre el uso de servicios preventivos y la existencia de un migrante internacional en ese hogar (López-Cevallos & Chi, 2012).
El objetivo de este trabajo consiste en comprobar si la ausencia de seguro dificulta el acceso a los servicios públicos de salud ecuatorianos, pese a que los no asegurados están cubiertos por el Ministerio de Salud Pública. Asimismo, se pretende identificar si existen otros factores que amenacen la equidad de acceso al sistema de salud.
El documento continúa con la metodología empleada, los datos utilizados y el modelo aplicado. En la tercera sección se muestran los resultados obtenidos y finalmente se plantea una discusión del tema seguida de las conclusiones.
II. MATERIAL Y MÉTODOS
Se trata de un análisis de corte transversal cuyos datos proceden de la Encuesta Nacional de Salud, Salud Reproductiva y Nutrición ENSANUT (2012), realizada por el Ministerio de Salud Pública (MSP) en conjunto con el Instituto Nacional de Estadística y Censos (INEC) (Freire, y otros, 2014). La ENSANUT es una encuesta de diseño complejo multietápico, estratificado y por conglomerados. Fueron encuestados un total de 19 949 hogares y 92 502 individuos comprendidos entre los 0 y 59 años de vida.
Se analizan los determinantes del acceso a los servicios públicos ambulatorios y hospitalización. En el primer caso se emplea la submuestra de 16521 individuos que fueron interrogados si acudieron o no en busca de atención médica, mientras que en el segundo se utiliza la submuestra de 51 095 referente a las hospitalizaciones. Las submuestras fueron generadas tomando en cuenta a la población adulta comprendida entre los 15 y 59 años.
La selección de variables independientes parte del modelo de Andersen (Andersen, 1995), según el cual existen tres tipos de factores que determinan el uso de los servicios sanitarios:
Se estiman modelos de elección discreta, ya que la ENSANUT sólo ofrece información sobre si se han utilizado o no los servicios ambulatorios y de hospitalización, pero no sobre la intensidad del uso. En particular, se estiman modelos de regresión logística, que permiten expresar los coeficientes de las variables explicativas en forma de odds-ratio (Maddala, 1983). El análisis de regresión logística permite distinguir, una vez ajustado el efecto de las variables de necesidad, si existe o no una menor probabilidad de acceder a los servicios sanitarios cuando se carece de un seguro. Asimismo, permite comprobar si la probabilidad de acceso a dichos servicios depende significativamente de las características socioeconómicas de los individuos.
El acceso a la atención ambulatoria se define como una dummy que toma valor 1 si el individuo visitó en los últimos 30 días algún proveedor público de salud en búsqueda de atención ambulatoria (servicios de urgencias, consulta externa de primaria u hospital de día) y 0 en caso contrario. Se decidió excluir a los individuos que recibieron atención en el propio hogar (1,18% del total), al no poder identificarse si el prestador de la asistencia fue público o privado.
Para el caso de la hospitalización, también se construyó una variable dummy que toma el valor de 1 cuando el individuo ha estado hospitalizado en los últimos 12 meses en algún establecimiento de la red pública de salud (se excluyen los partos) y cero para el caso contrario.
Como factores de predisposición se incluyen la edad (categorizada para no imponer una forma funcional concreta a la relación edad-acceso), el sexo, el estado civil, la etnia (construida sobre la base de la autodeterminación étnica declarada por los individuos), el nivel educativo y el estatus laboral. Entre los factores facilitadores de acceso que integran el tipo de seguro, el quintil económico y el área de residencia. Finalmente, se incluyen los denominados factores de necesidad en este caso representados por la autovaloración del estado actual de salud y la evolución del estado de salud respecto al año anterior. La ENSANUT sólo proporciona información respecto de variables relacionadas con la salud percibida, pero no respecto de la evaluada por un profesional.
La principal variable de interés del estudio (el tipo de aseguramiento) se categoriza como sigue: en primer lugar, se agrupa en una sola categoría a los cotizantes del seguro general obligatorio y el seguro voluntario (IESS1, categoría omitida), puesto que tienen derecho a los mismos servicios e instalaciones desde el primer contacto con el sistema. La segunda categoría corresponde al seguro social campesino (IESS2), cuyos asegurados acceden a servicios e instalaciones propios de este régimen. En la categoría de otros se incluye a los cotizantes de otros seguros públicos, como el seguro social de la policía, fuerzas armadas y municipios. Por su parte, la categoría de “seguro privado” agrupa a todos aquellos que declararon poseer un seguro de salud privado o medicina prepagada. Asimismo, se considera otra categoría para quienes cuentan con doble cobertura, específicamente aquellos cotizantes en el IESS que simultáneamente cuentan con un seguro privado. Por último, la categoría “sin seguro” representa a quienes no cuentan con ninguna cobertura y deben acudir a las instalaciones del MSP.
Aunque en el ámbito público la atención sanitaria es totalmente gratuita, se ha considerado que la situación económica de los individuos continúa siendo un factor facilitador relevante, en tanto la renta contribuye a afrontar otros posibles costes relacionados con el uso de servicios (costes de desplazamiento, costes de oportunidad, etc.). Como indicador de la situación económica se emplea la variable quintil económico, donde el primer quintil corresponde al grupo menos favorecido. Esta variable es una proxy del bienestar económico proporcionada por la encuesta y que está construida en base a las características de la vivienda (Freire, y otros, 2014). Pese a que la ENSANUT 2012 contiene información acerca del ingreso bruto, se ha optado por no emplear esta variable debido a que únicamente incluye la remuneración recibida en el lugar de trabajo, sin considerar otras fuentes de rentas (pensiones, transferencias estatales, rentas de capital, etc).
Por último, para caracterizar el área de residencia se distingue entre áreas urbanas y rurales, pues la desigual distribución de los recursos sanitarios entre estas áreas podría explicar una parte de las desigualdades que se registran en el uso de la atención sanitaria (López-Cevallos & Chi, 2010b).
III. RESULTADOS
La Tabla 1 recoge la definición de variables y la estadística descriptiva de la muestra empleada.
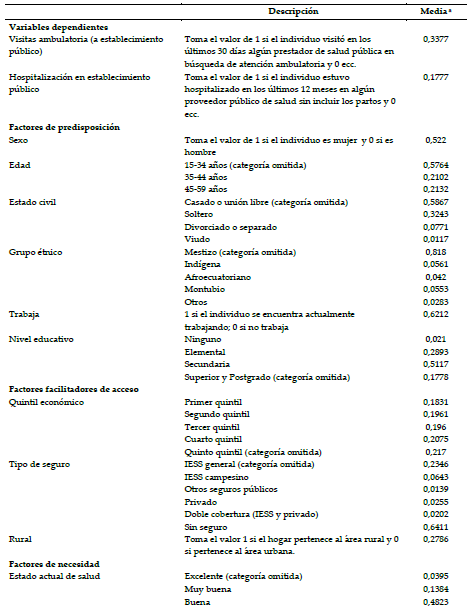
a La media está calculada usando los pesos de muestreo, disponibles en el diseño de la ENSANUT 2012.
elaboración propia a partir de los datos de la ENSANUT, 2012

Según indica la Tabla 1, el 64,11% de la población de Ecuador no cuenta con ningún tipo de seguro sanitario y, por tanto, accede a la atención médica a través de las infraestructuras del MSP. Sólo aproximadamente el 30% de la población se encuentra asegurada por el IESS, y apenas el 1,39% disfruta de la cobertura de otros seguros públicos (policía y fuerzas armadas). El porcentaje de personas que cuenta con algún tipo de cobertura privada también es muy escaso (apenas alcanza el 2% y un 4% con doble cobertura).
En cuanto al acceso a los servicios sanitarios, los datos muestran que un 17,77% de la población de Ecuador declara haber hecho uso del servicio de hospitalización (provista públicamente) en los últimos 12 meses. La proporción es mucho más elevada en lo que respecta al uso de la atención ambulatoria (33,77%), puesto que la información sólo se recoge para quienes se han visto aquejados por algún problema de salud. La Tabla 2 presenta los resultados de los modelos de regresión logística.
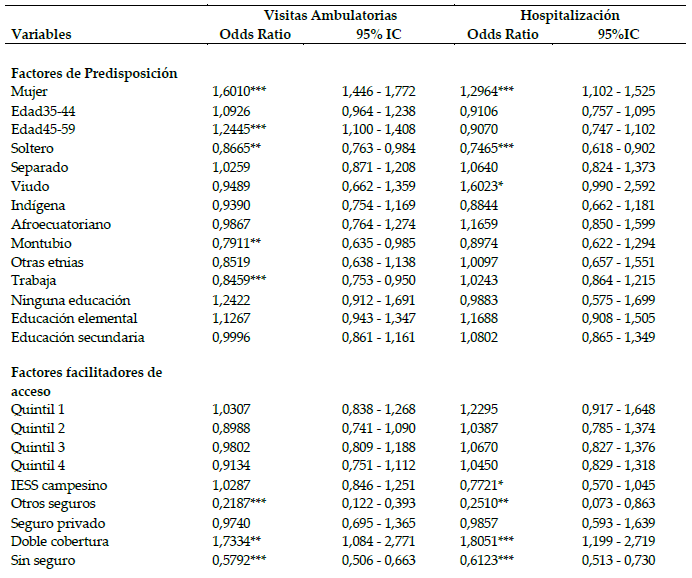
a Estimaciones realizadas teniendo en cuenta el diseño muestral de la encuesta. Se utilizó el comando (svy) en el software Stata 13©. El número de estratos definidos en la ENSANUT 2012 son 2. Para el caso de la consulta ambulatoria la unidad primaria de muestreo son 1674 sectores y para la hospitalización 1702 sectores.
*** p<0.01, ** p<0.05, * p<0.1
elaboración propia.
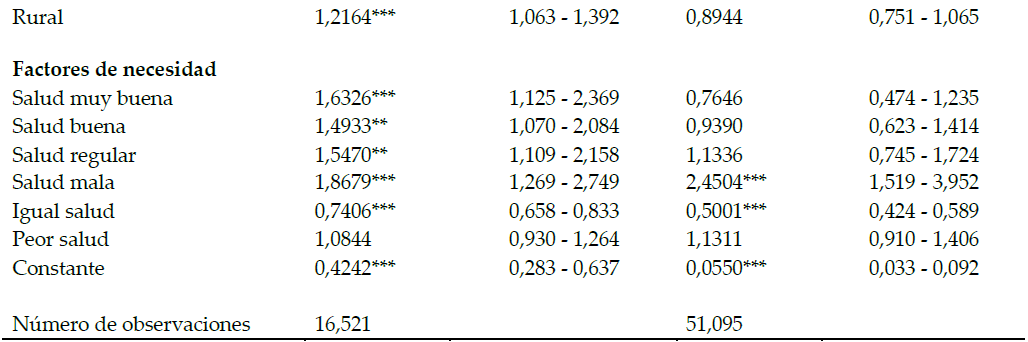
a Estimaciones realizadas teniendo en cuenta el diseño muestral de la encuesta. Se utilizó el comando (svy) en el software Stata 13©. El número de estratos definidos en la ENSANUT 2012 son 2. Para el caso de la consulta ambulatoria la unidad primaria de muestreo son 1674 sectores y para la hospitalización 1702 sectores.
*** p<0.01, ** p<0.05, * p<0.1
elaboración propia.Los factores de necesidad muestran, en general, una relación positiva con el mayor acceso a los servicios sanitarios públicos, tanto ambulatorios como hospitalización (Tabla 2). También según lo esperado, los individuos con 45 y más años muestran una mayor propensión a usar los servicios sanitarios que la franja de población más joven. Por su parte, las mujeres registran una mayor probabilidad de hacer uso de la atención médica que los hombres. (OR: 1,60 y 1,29).
Entre los factores ajenos a la necesidad aparecen variables que se asocian significativamente con el acceso a la atención médica ambulatoria y hospitalización. Así, se observa que la población soltera registra una tendencia menor que la población casada a buscar tanto atención ambulatoria (OR: 0,86) como hospitalización (OR: 0,74), mientras que los viudos muestran una mayor probabilidad de uso de la hospitalización que el conjunto de casados. Del mismo modo, el grupo de mayor edad (45-59 años) muestra una mayor probabilidad de uso de servicios ambulatorios en comparación con los más jóvenes de la muestra (OR: 1,24).
También se constatan desigualdades de acceso significativas relacionadas con el origen étnico. El colectivo montubio presenta una menor probabilidad de uso de servicios ambulatorios en comparación con la población mestiza mayoritaria (OR: 0,78). Sin embargo, para el caso de la hospitalización no se encontraron diferencias significativas entre los distintos grupos étnicos.
Por otra parte, quienes cuentan con menor nivel de instrucción tienden a buscar más la atención ambulatoria pública que quienes registran mayor nivel educativo. Este hecho probablemente se asocie a que la población más favorecida socialmente suele recurrir a los servicios sanitarios privados aunque las diferencias encontradas no son estadísticamente significativas. De igual forma, para el caso de la hospitalización no se encontraron diferencias significativas relacionadas al nivel educativo de los individuos. Asimismo, estar trabajando se asocia con una menor probabilidad de acceso a los servicios de atención primaria en comparación con el resto de población.
En lo que respecta a la modalidad de aseguramiento, destaca el hecho de que quienes no poseen ningún tipo de cobertura tienen una menor probabilidad de acudir tanto a la consulta de atención ambulatoria como el ingreso a la hospitalización que los cubiertos por el régimen general y voluntario de la seguridad social (OR: 0,57 y 0,61, respectivamente). También se observa un menor acceso de los individuos con cobertura exclusivamente privada, como es lógico teniendo en cuenta que se analiza el acceso únicamente a los servicios de titularidad pública. Sin embargo, aquellos con doble cobertura tanto pública como privada tienden a hacer un mayor uso de estos servicios que los afiliados al régimen general del IESS. Por el contrario, quienes están cubiertos por el seguro social de la policía o el ejército registran una probabilidad significativamente menor de acceder a los servicios ambulatorios, en comparación con los asegurados por el régimen general obligatorio o por el seguro voluntario.
Finalmente, el área de residencia sólo parece tener influencia en el acceso a la atención ambulatoria. La población asentada en las zonas rurales tiende más a utilizar estos servicios, lo que podría deberse a que estas áreas están principalmente dotadas de centros de atención de primer nivel.
IV. DISCUSIÓN
Los resultados muestran que los factores de necesidad son determinantes significativos del acceso a la atención médica, lo que resulta no sólo esperable, sino también deseable desde la perspectiva de la equidad. Es discutible si la variable de sexo ha de considerarse dentro de los factores legítimos que explican la desigualdad en el acceso, o si más bien debe incluirse como un factor de inequidad que es necesario combatir. La menor propensión de los varones a utilizar los servicios ambulatorios es un fenómeno ampliamente constatado en muchas partes del mundo, y que tiende a asociarse con la negación de la debilidad más propia de los hombres que de las mujeres (Urbanos, 2011). Por otra parte, la mayor preocupación de la mujer por los temas relacionados con el cuidado de la salud puede explicar su mayor tendencia a usar en mayor medida los servicios sanitarios.
En lo que concierne a otros factores de predisposición, la etnia parece suponer un obstáculo al acceso a la atención sanitaria, en línea con trabajos previos (López-Cevallos & Chi, 2010a) por lo menos en el caso de la atención ambulatoria. Estos resultados podrían asociarse a barreras geográficas propias de los territorios donde se asientan los distintos grupos. En todo caso, este resultado indica que aún existen problemas de acceso en las minorías étnicas que requieren de acciones específicas para minimizar dichas desigualdades de acceso (Whitehead, Dahlgren, & Evans, 2001).
En cuanto a las variables de quintil económico, los resultados del modelo de atención ambulatoria son consistentes con la evidencia disponible en muchos países sobre la presencia de inequidad pro-pobre en el acceso a la atención primaria y de urgencias (Devaux, 2012), si bien parecen contrastar con la situación experimentada en Ecuador a finales de los años 90 (Suárez-Berenguela, 2001), e incluso con la más reciente referida a 2004 (López-Cevallos & Chi, 2010a). No obstante, a diferencia de los trabajos citados, el presente artículo se centra únicamente en el acceso a los servicios públicos, que son los relevantes en la evaluación de la equidad, pues sólo el sector público tiene el compromiso de garantizar la equidad de acceso a los bienes y servicios básicos de una sociedad. En todo caso, la irrelevancia de la situación económica puede estar relacionada con el hecho de que la variable de bienestar económico no sea una buena proxy de la renta del hogar.
Con respecto al aseguramiento cabe destacar que, a pesar de las reformas efectuadas, plasmadas en la Constitución de la República del año 2008 y orientadas fundamentalmente a renovar el compromiso hacia la cobertura universal y establecer la afiliación a la seguridad social como obligatoria, la mayoría de la población continúa sin tener ningún seguro de salud. No obstante, si en el año 2004 el porcentaje de población no asegurada ascendía al 77,4% (López-Cevallos & Chi, 2010a), en 2012 ha conseguido reducirse al 64,11%. El hecho de no poseer ningún tipo de seguro constituye una barrera importante en el acceso a la atención ambulatoria y hospitalización, lo que podría vincularse a la escasez de equipamientos del Ministerio de Salud Pública, las consiguientes esperas para conseguir atención, y probablemente a un bajo nivel de confianza hacia la calidad de la asistencia que presta la red del MSP.
Finalmente, en lo que respecta al factor geográfico, el acceso a los servicios ambulatorios para la población rural parece haber experimentado mejoras en comparación con lo que indican estudios previos (López- Cevallos & Chi, 2010b). Este es un resultado a destacar, y es principalmente consecuencia de la potenciación de la atención primaria en las zonas que se encuentran fuera del área urbana.
El análisis presentado ayuda a identificar hasta qué punto se hace efectivo el principio de equidad de acceso al sistema de salud consagrado en la legislación ecuatoriana. Es necesario considerar que, en la medida en que los servicios sanitarios constituyen una pieza importante en el logro del bienestar y la salud, la inequidad de acceso contribuirá a fomentar la inequidad en salud y, por tanto, a menoscabar el logro de los derechos básicos de las personas.
V. LIMITACIONES
El artículo presenta algunas limitaciones. En primer lugar, las debidas a la fuente de datos, que al ser una encuesta está sujeta a lo que los individuos hayan decidido contestar. Además, la ENSANUT no proporciona información sobre quién financia el uso de los servicios sanitarios analizados, sino únicamente sobre si el proveedor es público o privado. En tanto la red pública también puede derivar pacientes a la red privada complementaria, la evaluación de la equidad en el acceso a los servicios públicos debería considerar el conjunto de consultas financiadas públicamente. También es necesario destacar que la variable de quintil es una proxy de la renta de los individuos ya que la Encuesta carece de información completa sobre la renta de los hogares. Una limitación adicional es la ausencia de información respecto de enfermedades crónicas padecidas por los individuos las cuales tendrían influencia sobre la probabilidad de uso de la hospitalización.
Tampoco se dispone de indicadores de calidad de la atención recibida para aquellos que acceden al sistema de salud, por lo que una hipotética ausencia de desigualdades significativas en el acceso a los servicios sanitarios ante igual necesidad no tendría por qué implicar que se está garantizando la equidad, salvo que pudiera comprobarse que los servicios recibidos son equivalentes en calidad clínica.
Finalmente, ha de tenerse en cuenta que los resultados obtenidos, al provenir de un análisis de corte transversal, no representan relaciones de causa efecto si no asociaciones entre las variables estudiadas.
VI. CONCLUSIONES
Aunque los no asegurados están legalmente cubiertos por el Ministerio de Salud Pública, la ausencia de seguro parece constituir una barrera importante en el acceso a los servicios sanitarios públicos tanto en la atención ambulatoria como en la hospitalización. Adicionalmente, aún se observan diferencias en el uso de atención primaria en contra de minorías étnicas tales como los montubios. Sin embargo, es importante destacar que variables socioeconómicas tales como el nivel de educación y quintil económico parecerían no tener influencia en el uso de estos servicios lo cual es un hecho deseable para un sistema sanitario.
RECOMENDACIONES
Se recomienda trabajar en el fortalecimiento de la oferta sanitaria del Ministerio de Salud Pública, que es la institución que da servicio a la población no asegurada. Asimismo, deberían desarrollarse acciones para favorecer el acceso de grupos vulnerables, como montubios y otras minorías étnicas.
Referencias
Andersen, R. (1995). Revisiting the behavioral model and access to medical care: Does it matter? Journal of Health and Social Behavior, 36, 1-10.
Armijos-Bravo, G., & Camino-Mogro, S. (2017). Inequidades socioeconónicas en el uso de servicios sanitarios de atención primatia en Ecuador. Estudios Gerenciales, 33(144), 292-301.
Asamblea Constituyente. (2008). Constitución de la República del Ecuador. Asamblea Constituyente, Ciudad Alfaro.
Bustamante, M., Lapo, M., & Camino, S. (2017). Factores Socioeconómicos de la Calidad de Vida de los Adultos Mayores en la Provincia del Guayas, Ecuador. Información Tecnológica, 28(5), 165-176.
Devaux, M. (2012). Income-related inequalities in health service utilisation in 19 OECD countries. OECD Health Working Paper No.58.
Freire, W., Ramírez, M., Belmont, P., Mendieta, M., Silva, K., Romero, N., . . . Monge, R. (2014). Tomo I: Encuesta Nacional de Salud y Nutrición de la población ecuatoriana de cero a 59 años. Ministerio de Salud Pública/Instituto Nacional de Estadísticas y Censos, Quito.
Instituto de Seguridad Social de las Fuerzas Armadas. (2015). Recuperado el 5 de Julio de 2015, de Menú Salud: http://www.issfa.mil.ec/index.php?option=com_zoo&view=item&layout=item&Itemid=197
Instituto Ecuatoriano de Seguridad Social. (2014). Recuperado el 5 de Julio de 2015, de Informe de rendición de cuenta: http://www.iess.gob.ec/documents/10162/3780216/2015+04+01+Rendicion+de+cuentas+v 3.pdf
Instituto Ecuatoriano de Seguridad Social. (2015). Recuperado el 5 de Julio de 2015, de Seguro Campesino: http://www.iess.gob.ec/es/seguro-campesino
Instituto Ecuatoriano de Seguridad Social. (2015). Recuperado el 5 de Julio de 2015, de Afiliación Voluntaria: http://www.iess.gob.ec/es/web/afiliacion-voluntaria/quienes-pueden-afiliarce
López-Cevallos, D., & Chi, C. (2010a). Health care utilization in Ecuador: a multilevel analysis of socio- economic determinants and inequality issues. Health Policy Plan, 25:209-18.
López-Cevallos, D., & Chi, C. (2010b). Assessing the context of health care utilization in Ecuador: A spatial and multilevel analysis. BMC Health Services Research, 10:64.
López-Cevallos, D., & Chi, C. (2012). Migration, remittances and health care utilization in Ecuador. Revista Panamericana Salud Pública 31, 9-16.
Maddala, G. (1983). Limited-Dependent and Qualitative Variables in Econometrics. New York: Cambridge University Press.
Ministerio de Salud Pública. (Mayo de 2012). Instructivo 001-2012. Red Pública Integral de Salud. Ministerio de Salud Pública, Quito. Recuperado el 10 de Julio de 2015, de Instructivo 001-2012. Red Pública Integral de Salud.
Organización Panamericana de la Salud. (2008). Perfil de Sistema de Salud: Ecuador, monitoreo y análisis de los procesos de cambio y reforma. Washington DC: Organización Panamericana de la Salud.
Organización Panamericana de la Salud. (2015). Cobertura Universal de Salud. Obtenido de http://www.paho.org/hq/index.php?option=com_content&view=article&id=9392&Itemid=402 44&lang=es
Suárez-Berenguela, R. (2001). Health system inequalities and inequities in Latin America and the Caribbean: Findings and policy implications.
The World Bank and World Health Organization. (2014). Monitoring progress towards universal health coverage at country and global levels. Framework, measures and targets. Geneva: WHO.
Urbanos, R. (2011). Determinantes de salud y utilización de servicios sanitarios: Un análisis de desigualdad desde la perspectiva de género. Presupuesto y Gasto Público, 64, 117-130.
Whitehead, M., Dahlgren, G., & Evans, T. (2001). Equity and health sector reforms: can low-income countries escape the medical poverty trap? Lancet, 358, 833-6.
World Health Organization. (2010). The World Health Report 2010: The Path to Universal Health Coverage.
World Health Organization. (2014). Making fair choices on the path to universal health coverage: Final report of the WHO Consultative Group on Equity and Universal Health Coverage. Geneva: WHO.
Notas

