

Síndrome de Cushing secundario a administración tópica de corticoesteroides
Cushing Syndrome due to topical corticosteroid misuse
Revista Digital de Postgrado, vol.. 10, núm. 3, e322, 2021
Universidad Central de Venezuela


Caso Clínico
Recepción: 27 Noviembre 2020
Aprobación: 10 Mayo 2021

Cómo citar: Planchet J, Cappellin A, Castillo M, Marín I. Síndrome de Cushing secundario a administración tópica de corticoesteroides. Rev Digit Postgrado. 2021;10(3): e322. doi: 10.37910/RDP.2021.10.3.e322
Resumen: Los corticoesteroides tópicos son drogas muy comunes, frecuentemente utilizadas en patologías dermatológicas. Su mal uso puede causar efectos sistémicos, como el síndrome de Cushing y la supresión del eje hipotalámico – hipofisiario – adrenal. Presentamos un caso de un lactante menor de siete meses quien desarrolla un síndrome de Cushing secundario al uso de Clobetasol por una dermatitis en el área del pañal, por tiempo prolongado, sin prescripción médica. Al examen físico se evidencia obesidad a predominio central, con fascie de luna llena, hipertricosis en región frontal, telangiectasias aisladas en mejillas y cuello de búfalo. Los paraclínicos demuestran una hipercolesterolemia, hipertrigliceridemia, elevación de las transaminasas y cortisol sérico en la mañana disminuido. Se concluye que se debe informar a los padres de los efectos adversos sistémicos de los esteroides tópicos y se sugiere evitar en pacientes pediátricos.
Palabras clave: Síndrome de Cushing, corticoesteroides tópicos, dermatitis del pañal, insuficiencia adrenal.
Abstract: Topical corticosteroids are very common drugs used in the treatment of inflammatory skin diseases. Prolonged or misuse of them may cause systemic adverse effects, including Cushing syndrome and hypothalamic-pituitary-adrenal axis suppression. We present a case of a seven months old male infant who developed iatrogenic Cushing syndrome after diaper dermatitis treatment through misuse of Clobetasol, without doctor’s prescription. We observe redness and a moon face, a buffalo hump, central obesity and hirsutism. Laboratory values revealed hypercholesterolemia, hypertriglyceridemia, elevation in liver enzymes and low early morning cortisol. To conclude, parents must be informed by physicians about the adverse effect of steroids and the should be avoided in very young infant.
Keywords: Cushing syndrome, topical corticosteroid, diaper dermatitis, adrenal insufficiency.
INTRODUCCIÓN
El Síndrome de Cushing (SC) consiste en un conjunto de signos y síntomas producido por concentraciones elevadas de glucocorticoides en la circulación. Éste puede originarse en las glándulas suprarrenales (SC endógeno, por exceso de cortisol) o por la administración de glucocorticoides a dosis suprafisiológicas por tiempo prolongado (SC exógeno).(1)
El SC es relativamente raro en pediatría, puede ocurrir a cualquier edad, incluso en lactantes. Aparece fundamentalmente después de los siete años y con un pico de incidencia mayor en la fase de desarrollo prepuberal observado con mayor frecuencia en el sexo femenino.(2)
Junto con los antifúngicos, los corticoides tópicos, son los medicamentos tópicos más prescritos en Atención Primaria, ya que son altamente eficaces y producen beneficios bien conocidos en numerosas situaciones clínicas. Sin embargo muchos de los usos de los corticoides son empíricos, sin que se haya estudiado su mecanismo de acción, la dosis eficaz, o su eficacia clínica.(3,4)
Las manifestaciones clínicas son variables y difieren en severidad dependiendo del grado y duración del hipercortisolismo, sin embargo, la obesidad central constituye la manifestación más común. Además es frecuente la fascie de “luna llena”, acumulación de tejido adiposo en región cervicodorsal y supraclavicular, estrías purpúreas, hirsutismo, entre otros.(1-3)
CASO CLINICO
Se trata de lactante menor masculino de 7 meses referido a nuestro centro hospitalario, por evidenciar aumento de peso progresivo desde hace 2 meses, generalizado, no cuantificado, no asociado a cambios en la ingesta y aumento de vello corporal en área de la frente, mejillas y tronco posterior. Es evaluado por nuestro Servicio, y se decide su ingreso.
Producto de madre de 17 años, IIG, IP, embarazo no planificado, deseado y controlado desde tercer mes de gestación (6 controles). Obtenido a las 41 semanas por parto eutócico simple, sin complicaciones. Peso al nacer de 3270 gr y talla al nacer de 49 cm. Sin complicaciones durante período neonatal. Al momento del ingreso recibía lactancia materna exclusiva. Madre refiere que a los 4 meses de edad evidencia lesiones micropapulares con placa eritematosa en el área del pañal, que comprometía pliegues, por lo que automedica aplicación tópica de Propionato de Clobetasol al 0.05% en área afectada, con evolución satisfactoria, por lo que aplica de forma rutinaria durante cada cambio de pañal por aproximadamente 3 meses, hasta 2 semanas previo a su ingreso.
Al examen físico de ingreso, presenta un peso de 11.300 gr (percentil > 97), talla de 62 cm (percentil < 3) y circunferencia cefálica de 43 cm (percentil 15-50). Signos vitales dentro de percentiles para su edad. Presentaba obesidad generalizada, con fascie de luna llena y boca en carpa, hipertricosis en región frontal, telangiectasias aisladas en mejillas y cuello de búfalo; abdomen globoso a expensas de panículo adiposo; y se evidencia atrofia cutánea en el área del pañal, con hiperpigmentación y signos de liquenificación, con lesiones tipo micro pápulas eritematosas, que no respeta pliegues. Figura 1. Paciente al ingreso.
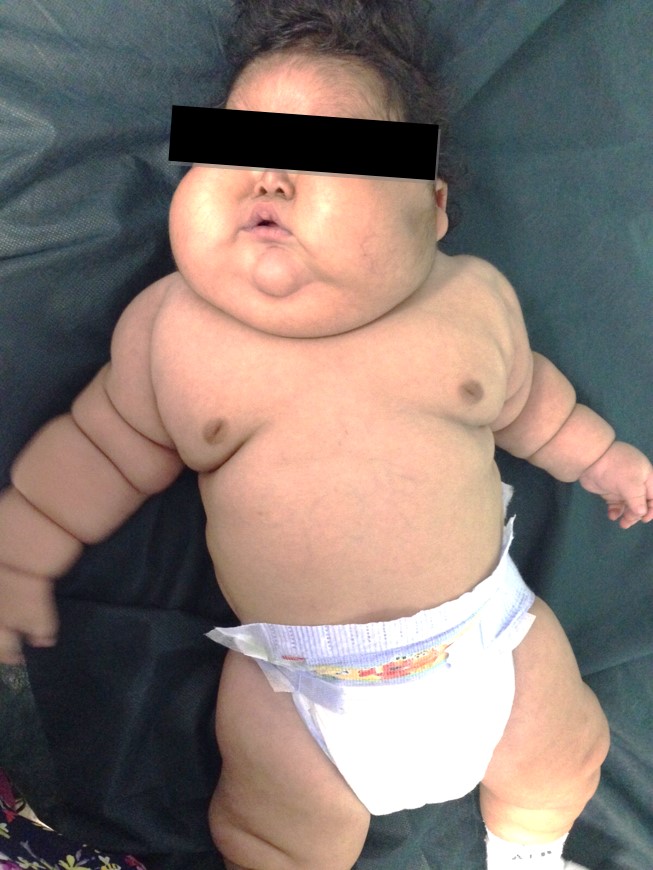
En vista de hallazgos al examen físico y antecedente de aplicación de esteroides tópicos por largo plazo, se plantea un sindrome de Cushing iatrogénico por exposición a Propionato de Clobetasol.
Se realizan paraclínicos que reportan leucocitosis (Glóbulos Blancos 25.700/uL, Neutrófilos 52.8%, Linfocitos 36.6%, Monocitos 10.6%), elevación de alanino aminotransferasa (ALT 113 U/l), hiponatremia asintomatica (Sodio 133 mmol/L), hipercolesterolemia (Colesterol 226 mg/dL) e hipertrigliceridemia (Triglicéridos 240 mg/dL). Se realiza uroanálisis que reporta pH 7, esterasa leucocitaria 3 +, nitritos negativo, hemoglobina negativo, células epiteliales 1-3 xc, leucocitos 21-23 xc, bacterias abundantes, mucina ausente, hematíes 0-1 xc, eumorfos 100%. De igual manera, rayos x de tórax donde no se evidencia consolidado, ni lesiones ósea; y ecosonograma abdominal sin alteración.
Se asocia diagnóstico de Infección del Tracto Urinario Bajo, se inicia Cefotaxime (150 mg/kg/día), y se realiza urocultivo, que reporta crecimiento de 100.000 UFC/mL de Escherichia coli.
Se realiza perfil tiroideo que resulta sin alteraciones, cortisol sérico en la mañana que reporta disminuido (1 microgramo/dL) y cortisol libre urinario en 24 horas que resulta disminuido (4 microgramos/24 horas).
En vista de supresión de forma abrupta de esteroide tópico 2 semanas previas a su ingreso, no se realiza reducción gradual. Se mantiene vigilancia estricta de hallazgos clínicos (debilidad, vómitos, hipotensión) y paraclínicos (hipoglicemia, hiponatremia, hiperkalemia) sugestivos de insuficiencia suprarrenal aguda, el cual no presenta.
A los diez días de ingreso se evidencia normalización de valores de colesterol y de transaminasas. (Figura 2) Egresa a los 19 días de hospitalización con mejoría de hallazgos clínicos. (Figura 3, Figura 4).
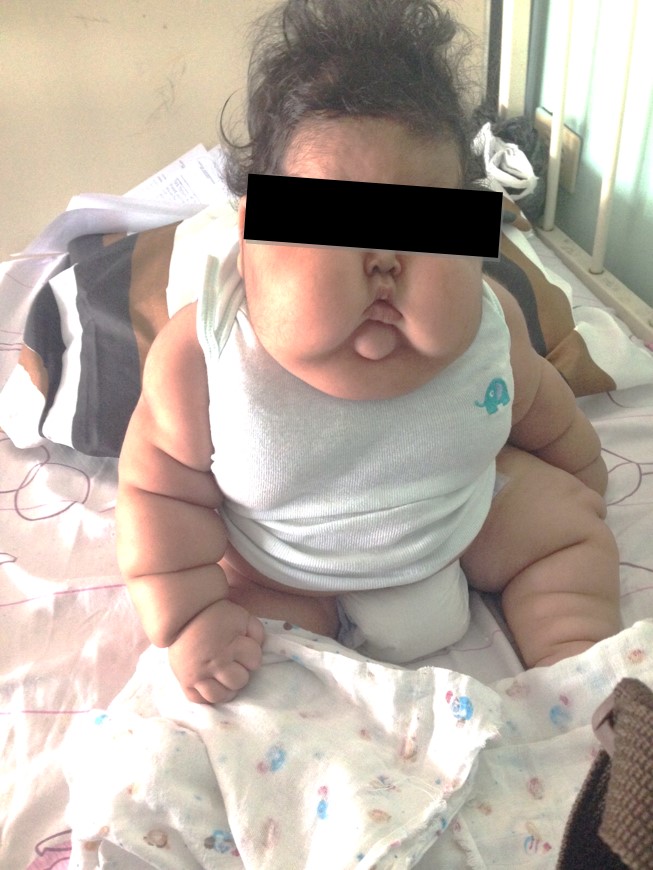
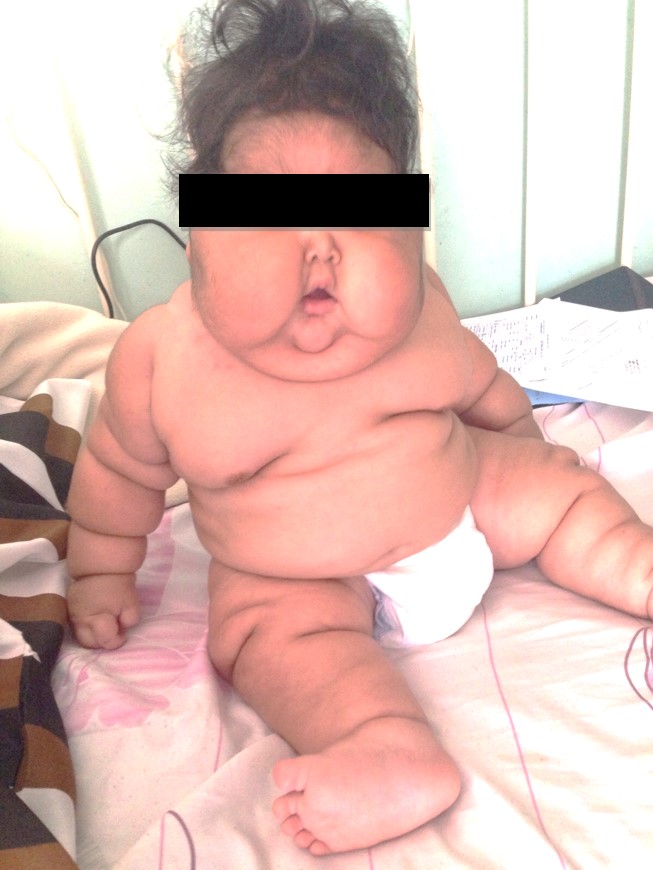
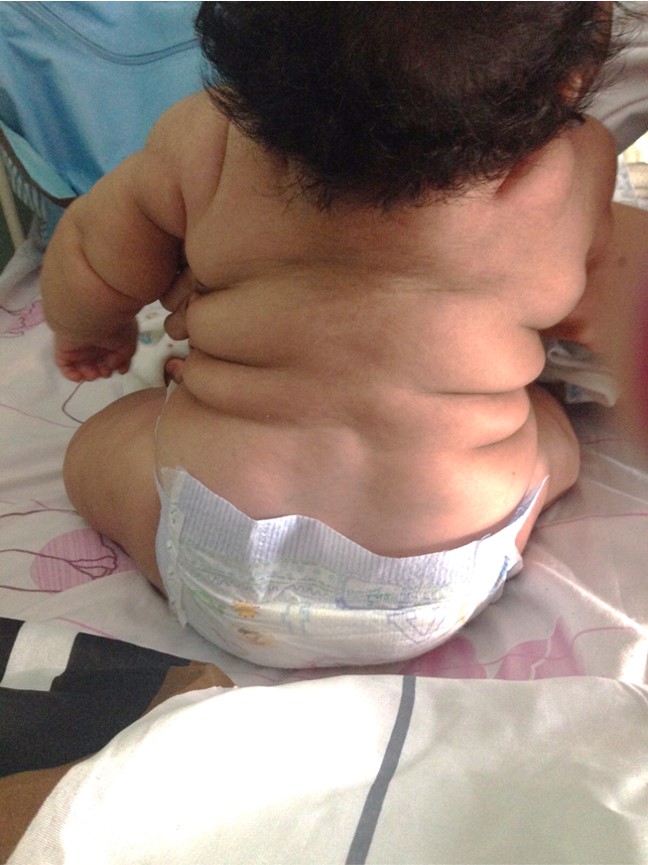
DISCUSIÓN
En la actualidad, los medicamentos que más se prescriben en el tratamiento de patologías dermatológicas son los corticoesteroides tópicos. Esta circunstancia hace preciso el conocimiento detallado de sus características para obtener un mejor uso terapéutico, y evitar los efectos adversos. Pueden ser absorbidos por la dermis en condiciones normales. Sin embargo, al aumentar la temperatura, como con el vendaje oclusivo, se incrementa la vasodilatación y la difusión pasiva. De igual manera, aquellas lesiones cutáneas que provocan pérdida del estrato córneo como las hiperproliferativas, generan un estrato córneo patológico, conllevando a un aumento del grado de absorción (entre 10 y 100 veces). Es importante acotar que la mucosa y el escroto representan las regiones anatómicas que absorben en mayor grado los corticosteroides.(5)
Los niños son más propensos a presentar efectos secundarios locales y sistémicos debido a la mayor proporción superficie/peso corporal (3 veces más que un adulto) y a la mayor finura de la piel.(5-7)
Los corticoesteroides tópicos se dividen en grupos según su actividad clínica y habilidad para suprimir el eje hipotalámico- hipofisiario-adrenal. El Propionato de Clobetasol es considerado como de muy alta potencia. Por lo que el tratamiento con clobetasol no se recomienda por más de dos semanas y la dosis total no debe exceder 150 gramos por semana en niños.(6,7)
Los efectos adversos dependen directamente de la potencia del corticosteroide, así como del área del cuerpo tratada, de la extensión de la dermatosis y de la duración del tratamiento. La sobredosis de corticoesteroides tópicos causa efectos adversos locales, como la hipertricosis, fragilidad cutánea, eritema facial, hipo o hiperpigmentación, mala cicatrización de heridad, sobreinfección de dermatosis, que pueden ser reversible o irreversibles como las telangiectasias y estrías. Sin embargo, los efectos más peligrosos son los sistémicos como la supresión de eje hipotalamico – hipofisiario – adrenal, síndrome de cushing, y retraso en el crecimiento.(2-4,8)
El exceso de aporte de cualquier tipo de corticoide, independientemente de la vía de administración, puede producir síndrome de Cushing, que en ocasiones aparece solamente un mes después de iniciar el tratamiento. No obstante, la rapidez en la instauración del cuadro, así como su severidad, depende en gran medida de la potencia relativa y tiempo de uso del corticoide empleado.9 El SC se puede clasificar en endógeno o exógeno.(1,2) Cursa con múltiples signos y síntomas, siendo los más frecuente la obesidad central, fascies de luna llena, hipertensión arterial, adelgazamiento cutáneo y equimosis. En un menor porcentaje se describe que puede cursar con hirsutismo y acné, osteoporosis, edema, entre otras.(1,2,9,10)
El diagnóstico de SC exógeno debe ser obvio ante el contexto de un paciente recibiendo alta dosis de corticoesteroides tópicos, por un tiempo prolongado.(8,11) Existen múltiples casos en la literatura que describen esta patología secundaria a corticoesteroides tópicos. Tütüncüler et al(12) reporta un caso de un paciente de 3 meses quien desarrolló un síndrome de Cushing secundario al uso prolongado de Propionato de Clobetasol por una dermatitis en el área de pañal. Seyedzadeh A(13) reporta que posterior a diagnóstico de síndrome de Cushing iatrogénico debido a uso inadecuado de Clobetasol, suspenden el uso tópico de corticoesteroide e indican dosis fisiológicas de prednisolona para la prevención de crisis adrenal, por dos meses, con evolución satisfactoria. Por último, Rustowska et al(14) reportan el caso de un niña de cuatro años quien presenta síndrome de Cushing e insuficiencia adrenal secundaria a tratamiento tópico con Mometasona por una dermatitis atópica, ameritando su suspensión y tratamiento oral con hidrocortisona.
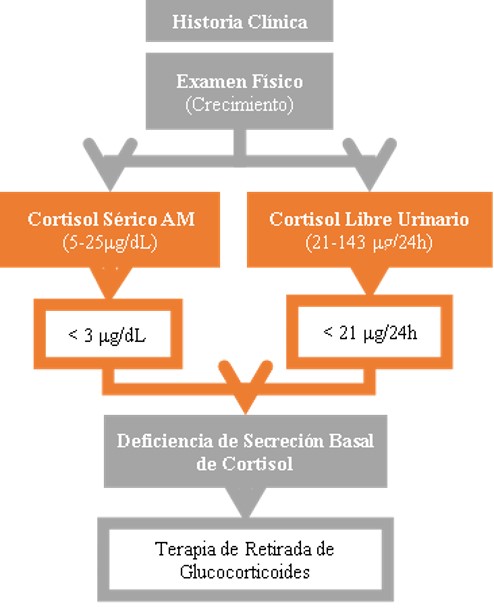
Se ha sugerido que la inmunosupresión adquirida por el uso de corticoesteroides en exceso aumenta el riesgo de sufrir infecciones oportunistas y bacterianas. Nuestro paciente tenía una infección urinaria y fue tratada con antibioticoterapia vía endovenosa por 14 días. La aplicación diaria en el área del pañal de Propionato de Clobetasol pudo haber facilitado esta infección. De igual manera nos planteamos encontrar ante una supresión del eje hipotalamico – hipofisiario – adrenal, secundario al mal uso de corticoesteroides tópicos, por el hallazgo de un cortisol urinario disminuido. Figura 5: Manejo del SC Iatrogénico
El uso racional y cuidadoso de corticoides tópicos conlleva múltiples beneficios terapéuticos y puede evitar la aparición de reacciones adversas importantes(15).
CONCLUSIONES
El uso inadecuado o prolongado de corticoesteroides tópicos puede causar síndrome de Cushing. Es por esto que se debe limitar su uso en pacientes pediátricos; y en caso de ser necesario, indicar esteroides de baja potencia y explicar a los representantes sobre los efectos adversos.
De igual manera es importante la sospecha de uso de corticoesteroides tópicos ante paciente pediátrico con fascies cushinoides.
REFERENCIAS
1. Lima M, Zerpa J, Guerrero Y, Rivera J, Vielma M. Manejo del paciente con Síndrome de Cushing. Revista Venezolana de Endocrinología y Metabolismo. 2013; 11(3).
2. Periut L, Gutiérrez M. Síndrome de Cushing secundario al uso de esteroides. Panorama Cuba y Salud. 2011; 6(2-3): 35-37.
3. Alejandre G, Moreno F. Corticoesteroides Tópicos. Inf Ter Sist Nac Salud. 2010; 34; 83-88.
4. Galofré J. Manejo de los corticoides en la práctica clínica. Rev Med Univ Navarra. 2009; 53 (1): 9-18.
5. Lázaro A. Corticoesteroides tópicos. Inf Ter Sist Nac Salud. 2010; 34: 83-88.
6. Rahmayunita G, Pulugan AB, Wiryadi BE, Wisesa TW, Sugito TL, et al. Cushing syndrome induced by misuse of topical corticosteroid in a child with psoriasis vulgaris. Med J Indones. 2008; 17:281-286.
7. Santos S, Santos E, Gaztambide S, Salvador J. Diagnóstico y diagnóstico diferencial del síndrome de Cushing. Endocrinol Nutr. 2009; 56(2) :71-84.
8. Galofré JC. Manejo de los corticoides en la práctica clínica. Rev Med Univ Navarra. 2009; 53(1): 9-18.
9. Espinosa AL, Valdivia J, Mendoza V, Mercado M, Gómez F, Vergara S, et al. Consenso en el diagnóstico y tratamiento del síndrome de Cushing. Revista de Endocrinología y Nutrición. 2007; 15(4): 3-12.
10. Goñi M. Síndrome de Cushing: situaciones especiales. Endocrinol Nutr. 2009; 56(5):251-61.
11. Gutierrez J, Latorre G, Campuzano G. Sindrome de Cushing. Medicina y Laboratorio. 2009; 15(9).
12. Tütüncüler F, Tekin M, Balci D, Sahaloglu O. Iatrogenic Cushing syndrome due to topical steroid administration in an infant. Trakya Univ Tip Fak Derg. 2010; 27(1): 95-97.
13. Seyedzadeh A. Infantile Exogenous Cushing Syndrome due to Misuse of Topical Corticosteroid. J Clin Case Rep. 2012; 2:12.
14. Rustowska A, Wilkowska A, Nowicki R. Iatrogenic Cushing Syndrime due to Topical Glicocorticosteroid Therapy. Our Dermatol Online. 2013; 4(4): 503-505.
15. Hansen S. Javiera, Lacourt R. Patricia. Síndrome de Cushing iatrogénico en un lactante por uso prolongado de corticoides tópicos. Reporte de caso. Rev. chil. pediatr. 2018; 89(3): 368-372.
Información adicional
Cómo
citar: Planchet J, Cappellin
A, Castillo M, Marín I. Síndrome de Cushing secundario a administración tópica
de corticoesteroides. Rev Digit
Postgrado. 2021;10(3): e322. doi: 10.37910/RDP.2021.10.3.e322
Conflicto
de interés: los autores declaran no tener conflicto de interés.

